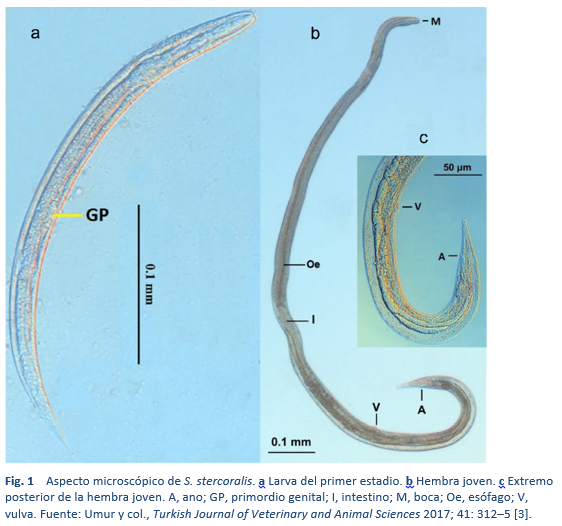
La estrongiloidiasis es una infección por Strongyloides stercoralis (Fig. 1), una lombriz que se encuentra ampliamente presente en áreas tropicales y subtropicales, pero también en países con climas templados (Tabla 3).
- La estrongiloidiasis humana es causada por dos especies del nematodo parasitario Strongyloides, siendo S. stercoralis el patógeno más frecuente en humanos; S. fuelleborni se encuentra esporádicamente en África y Papua Nueva Guinea.
- Las larvas infecciosas de S. stercoralis pueden replicarse en el intestino y autoinfectar directamente a individuos positivos. La autoinfección es el principal problema que diferencia la estrongiloidiasis de otras infecciones macroparasitarias del tipo de helmintiasis transmitidas por el suelo (HTS). Las principales especies que infectan a los humanos son el nematodo (lombriz) (Ascaris lumbricoides), el tricocéfalo (Trichuris trichiura) y los anquilostomas (Necator americanus y Ancylostoma duodenale) [1].
- El gusano adulto macho se encuentra solo en el suelo. No es un parásito tisular y no se lo encuentra en el hospedero humano.
- El gusano adulto hembra es muy pequeño y casi transparente. Mide aproximadamente 2,2–2,5 mm de longitud; tiene un diámetro de 50 µm, y vive en túneles entre los enterocitos del intestino delgado humano.
- Las larvas infecciosas pueden replicarse en el suelo contaminado e infectar a las personas expuestas.
La estrongiloidiasis es diferente de todas las otras infecciones helmínticas transmitidas por el suelo debido a que los huevos producto de partenogénesis del gusano parásito hembra hacen eclosión cuando aún están en el intestino y dan lugar a larvas rabditiformes.
- Las larvas generalmente se excretan en las heces, pero algunas pueden madurar hasta la etapa filariforme y reinfectar al hospedero al penetrar la última parte del intestino o la piel perianal (ciclo autoinfeccioso).
- Según sea la respuesta inmunitaria del hospedero, puede derivar en diseminación e hiperinfección (Tabla 4).


El ciclo de vida del parásito consta de dos etapas importantes: la etapa rabditiforme y la etapa filariforme (Figs. 2, 3).
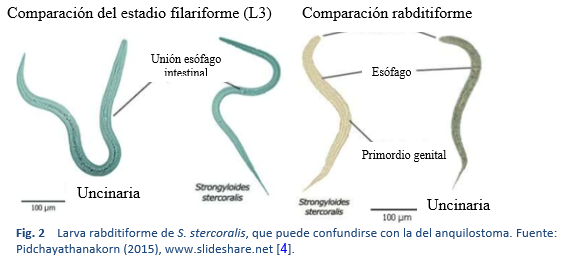
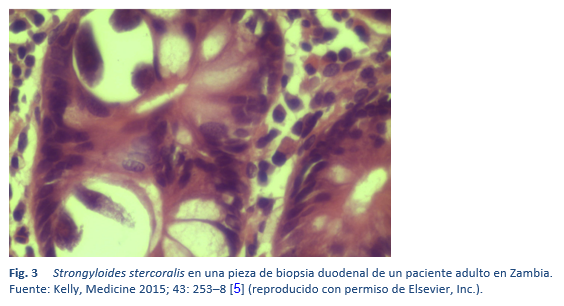
2.1 Helmintiasis y estrongiloidiasis transmitidas por el suelo
Aunque la estrongiloidiasis tiene una ruta de infección similar a las otras helmintiasis transmitidas por el suelo, requiere otras herramientas de diagnóstico más allá de la microscopía y requiere un tratamiento diferente. En las áreas en las que se ha utilizado la quimioterapia antihelmíntica preventiva con ivermectina para controlar la oncocercosis o la filariasis linfática, se ha observado una reducción notable en la prevalencia de la estrongiloidiasis [6–10]. El Comité de Medicamentos Esenciales de la OMS ha incluido la ivermectina en su lista, incluso en combinación con albendazol, para la estrongiloidiasis. Aproximadamente 900 millones de personas reciben ahora esta combinación como parte de las campañas de enfermedades tropicales desatendidas (a menudo designadas por sus siglas en inglés: NTD) [11].
2.2 Fisiopatologia
Strongyloides stercoralis tiene un ciclo de vida único y complejo. La Figura 4 describe las rutas singulares de su replicación.
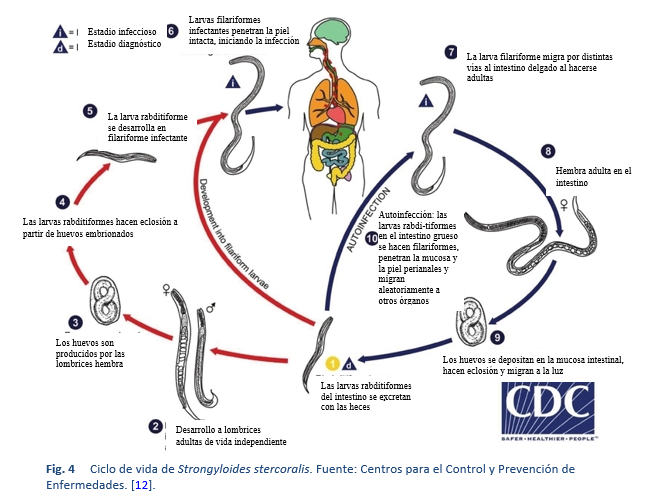
El ciclo de vida de Strongyloides es más complejo que el de la mayoría de los nematodos, alternando entre ciclos de vida libre y formas parasitarias; puede además provocar autoinfección y multiplicarse dentro del hospedero. Hay dos tipos de ciclo:
- Ciclo de vida libre. Las larvas rabditiformes que se expulsan en las heces pueden mudar dos veces y convertirse en larvas filariformes infectantes (desarrollo directo), o mudar cuatro veces y convertirse en machos y hembras adultos de vida libre que se aparean y producen huevos de los que nacen las larvas rabditiformes. Estas últimas, a su vez, pueden convertirse en una nueva generación de adultos de vida libre o en larvas filariformes infectantes. Las larvas filariformes penetran en la piel del hospedero humano para iniciar el ciclo parasitario. La etapa de vida libre del ciclo de vida del nematodo está limitada a un máximo de una generación [13]. Esta es una característica particular de la estrongiloidiasis que tiene implicaciones importantes tanto para el tratamiento de las personas infectadas como para el control ambiental en la prevención de la transmisión. Esto significa que es vital que la terapia de erradicación sea altamente efectiva para eliminar todas las formas viables del organismo del individuo infectado.
- Ciclo parasitario. Las larvas filariformes presentes en el suelo contaminado penetran en la piel humana y se dirigen a los pulmones, donde penetran en los espacios alveolares; recorren el árbol bronquial hasta llegar a la faringe del individuo, son deglutidas y por esa vía llegan al intestino delgado. En el intestino delgado mudan dos veces y se convierten en lombrices hembras adultas. Las hembras viven enroscadas en el epitelio del intestino delgado y, mediante partenogénesis, producen huevos que dan lugar a larvas rabditiformes. Las larvas rabditiformes pueden eliminarse por las heces (ver “ciclo de vida libre” más arriba) o pueden seguir desarrollándose y causar una autoinfección. En la autoinfección, las larvas rabditiformes se convierten en larvas filariformes infecciosas, que pueden penetrar la mucosa intestinal (autoinfección interna) o la piel del área perianal (autoinfección externa); sea como, sea, las larvas filariformes pueden seguir la ruta descrita anteriormente, desplazándose sucesivamente a los pulmones, el árbol bronquial, la faringe y el intestino delgado, donde maduran hasta convertirse en adultos; o pueden diseminarse ampliamente por todo el organismo. Hasta la fecha, la aparición de autoinfección en humanos con infecciones helmínticas se reconoce solo en las infecciones por Strongyloides stercoralis y Capillaria philippinensis. S. stercoralis es mucho más frecuente y está más difundido. En la estrongiloidiasis, la autoinfección explica la existencia de infecciones que persisten en individuos que no han estado en un área endémica durante muchos años (el récord actual es de 65 años) y la morbilidad y potencial letalidad de la hiperinfección en individuos inmunocomprometidos consitutyen aspectos inusuales para las infecciones por nematodos.
2.3 Carga de la enfermedad y endemicidad
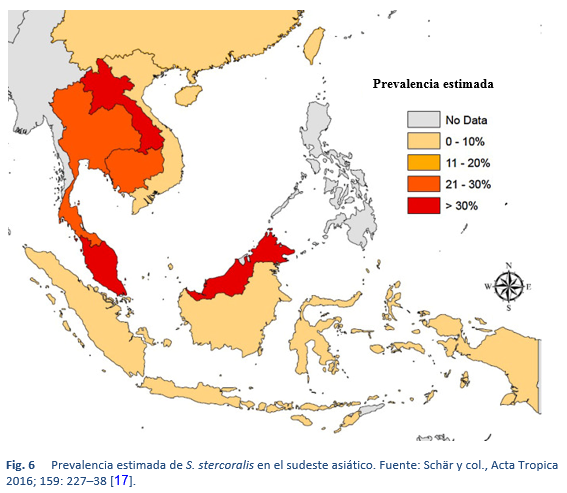
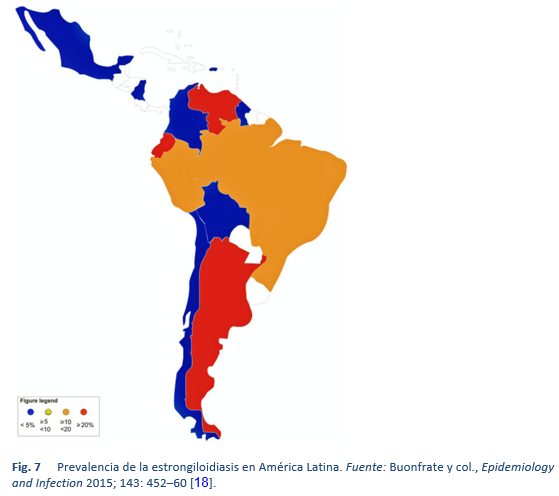
La estrongiloidiasis es endémica en las regiones tropicales y subtropicales (Figuras 5-8), y es probable que su prevalencia sea mucho más alta que los 100 millones de personas anteriormente citadas: se han publicado estimaciones más altas, de hasta 370 millones de personas [2].
La parasitosis también se encuentra muy difundida en el este de Europa, y se han notificado focos dispersos de infección en personas de edad avanzada en la región mediterránea.
Sabemos poco sobre la prevalencia de la infección, y menos sobre la carga clínica de su morbilidad. Si está realmente extendida, el riesgo de hiperinfección iatrogénica (cuando el paciente está con tratamiento inmunosupresor) resulta todo un desafío. Se cree que la tasa de infección de la estrongiloidiasis afecta hasta al 40% de la población en algunas zonas tropicales y subtropicales [14].
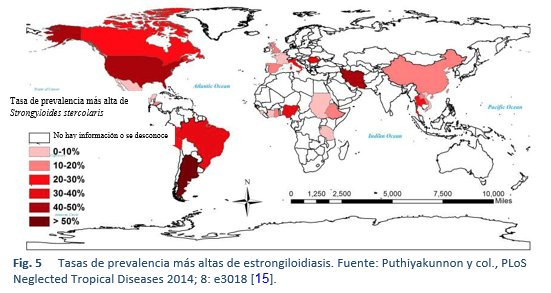
Notas importantes: se sabe que Australia, al igual que otros países desarrollados, tiene “puntos calientes” de Strongyloides que no aparecen en este mapa (en particular, la padecen algunos migrantes de regiones endémicas, pero también es endémico en algunas poblaciones aborígenes del norte de Australia). [13,16]).
La figura ilustra la escasez de buenos datos. Es improbable que no haya Strongyloides en la mayor parte de África y Asia. Se podrían haber citado otros estudios que presentan evidencia de que la infección por Strongyloides está muy extendida. Es igualmente poco creíble que algunos países informados tengan prevalencias superiores al 50% de toda la población; se debe considerar la posibilidad de sesgo de selección.
Las infecciones de los migrantes pueden darse en cualquier país y pueden consituir un peligro a nivel mundial. Los pacientes pueden aparecerse en cualquier consultorio de cualquier lugar del planeta.

2.4 Factores de riesgo y grupos especiales en riesgo de infección
El mayor factor de riesgo en general es la mala situación socioeconómica en un ambiente en el que Strongyloides es endémico.
- Pobreza, condiciones deficitarias de la vivienda y mal saneamiento; caminar descalzo, vivir en zonas donde la gente suela defecar a la intemperie
- Prisioneros de guerra
- Condición de refugiado: refugiados de países en los que la estrongiloidiasis es endémica
- Viajeros que van a áreas endémicas o que vuelven de ellas.
- En algunos estudios se describen el sexo masculino, la edad avanzada, la transmisión animal-humana y los climas húmedos y lluviosos en los trópicos y subtrópicos como factores de riesgo [17]
2.5 Factores de riesgo y grupos especiales en riesgo de infección diseminada
- Medicamentos inmunosupresores: especialmente corticosteroides, pero también tacrolimus y agentes quimioterapéuticos
- Pacientes con inmunidad celular alterada.
- Infección por el virus linfotrópico humano tipo 1
- Neoplasias, particularmente neoplasias hematológicas (linfoma, leucemia)
- Trasplante de órganos (individuos trasplantados con aloinjerto renal)
- Factores de riesgo menores/posibles: enfermedad vascular del colágeno, malabsorción y estados de desnutrición, enfermedad renal en etapa terminal, diabetes mellitus, factores locales del hospedero, asas ciegas y divertículos (estrongiloidiasis persistente en un asa intestinal ciega)
2.6 Estrongiloidiasis y pacientes inmunodeprimidos
La forma de presentación de la estrongiloidiasis varía de asintomática a severa, y puede conducir a síndrome de hiperinfección y enfermedad diseminada; se acompaña de una alta tasa de mortalidad en pacientes inmunodeprimidos.
En los trópicos hay muchos pacientes con artritis reumatoide, asma bronquial y glomerulonefritis que reciben tratamiento esteroide por períodos prolongados. En algunos lugares se puede adquirir los corticoides libremente en las farmacias.
La estrongiloidiasis no es una infección oportunista importante asociada al SIDA, pero es una infección oportunista asociada al virus linfotrópico de células T humanas tipo I (HTLV-I) [19]. Si bien los pacientes con el virus de inmunodeficiencia humana y con síndrome de inmunodeficiencia adquirida (VIH/SIDA) pueden tener síndrome de estrongiloidiasis diseminada o síndrome de hiperinfección, los estudios observacionales no han demostrado un mayor riesgo en esta población [20].
2.7 Mortalidad y morbilidad
La estrongiloidiasis aguda a menudo es asintomática y puede permanecer oculta durante décadas. De no tratarse, los pacientes inmunocompetentes a menudo tienen infecciones crónicas asintomáticas toda su vida.
Las infecciones crónicas pueden ser una causa importante de morbilidad no declarada. Asimismo, faltan herramientas eficientes de diagnóstico, ya que las existentes a menudo son engorrosas y de baja sensibilidad, por lo que no se conoce la verdadera prevalencia de la infección y la morbilidad. Dado que la estrongiloidiasis es vista como una enfermedad inusual, se ha invertido poco en estudios de diagnóstico o epidemiológicos, especialmente en niños.
La presencia de la estrongiloidiasis clínicamente aparente puede provocar síntomas cutáneos, gastrointestinales y pulmonares.
La evidencia destaca la necesidad de investigar a los pacientes con eosinofilia, incluso sin antecedentes de haber habitado o visitado un área endémica.[22].
Se han desarrollado varios procedimientos de diagnóstico a lo largo de los años, y su uso depende de la disponibilidad local y la experiencia relevante: pruebas del hilo, aspirados duodenales, biopsia duodenal, lavado broncoalveolar (LBA), pruebas de inmunodiagnóstico y exámenes repetidos de heces frescas con diferentes métodos.
La prevalencia mundial de la infección por Strongyloides stercoralis ha sido subestimada durante mucho tiempo. Probablemente eso se deba a que se confía mucho en la microscopía directa de las heces y la técnica de Kato-Katz, que se utilizan frecuentemente en estudios de prevalencia pero que son inadecuados para la detección de S. stercoralis [23]. Los métodos frecuentemente utilizados que se basan en muestras fecales tienen una sensibilidad particularmente baja. La microscopía se puede mejorar si se examinan varias muestras de heces, y se aplican las técnicas de concentración [24], pero la sensibilidad sigue siendo baja.
Tanto en países de ingresos bajos/medios como en países desarrollados, parece haber cada vez menos profesionales bien capacitados en la identificación microscópica de parásitos.
- Se espera que aumente la aplicación de ensayos moleculares en parasitología, ya que esa disciplina todavía está rezagada con respecto a la virología o bacteriología.
- El diagnóstico molecular de la infección por S. stercoralis todavía tiene que demostrar una sensibilidad óptima.
- Es poco probable que el diagnóstico molecular reemplace completamente las otras técnicas de diagnóstico.
- Los ensayos serológicos actualmente muestran la mayor sensibilidad y son importantes para la detección de S. stercoralis y la evaluación de la curación [23].
Lodh y col. [25] presentaron resultados de estudios que muestran que es posible detectar el ADN de S. stercoralis en la orina. Una vez disponibles, y si son lo suficientemente sensibles, las pruebas de muestras de orina pueden ser atractivas, ya que requieren mucho menos mano de obra y recursos y no implican el riesgo para la salud que implica examinar materias fecales frescas [25].
4.1 Exámenes de las materias fecales
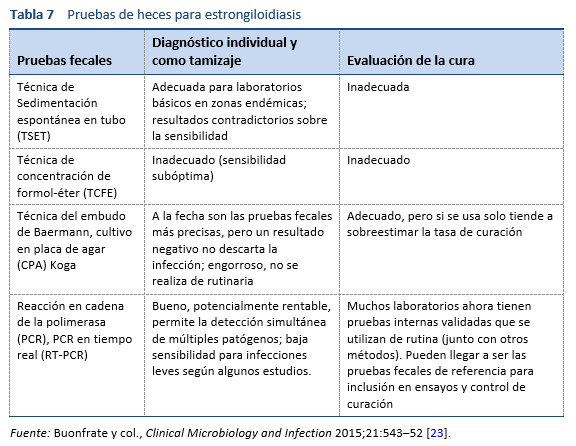
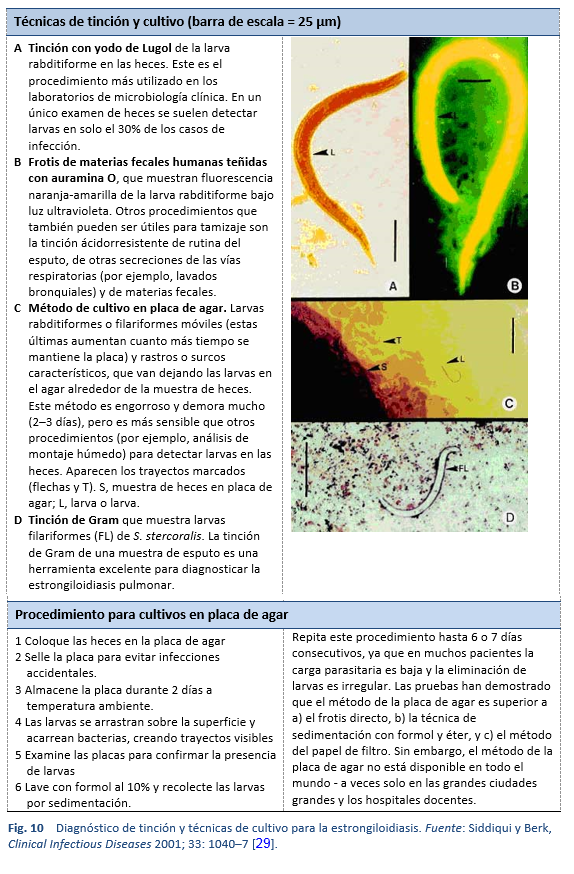
El hallazgo microscópico de larvas en heces, líquido duodenal u ocasionalmente en otros tejidos o líquidos permite hacer un diagnóstico definitivo de estrongiloidiasis (Tablas 7, 8; Figs. 10, 11). Sin embargo, debido a la baja densidad de larvas, la prueba no es sensible si se realiza un único examen [26].
Se utilizan varios métodos para identificar las larvas en las heces por microscopía:
- Microscopía después de concentración.
- Técnica del embudo de Baermann (todavía considerada como el patrón oro)
- Técnica de concentración formol-éter (TCFE).
- Microscopía con cultivos.
- Método de Harada- Mori papel de filtro, cultivo.
- Método de Koga, cultivo en placa de agar.
- Uso de un microscopio de disección para visualizar larvas en placas de agar.
- Frotis directo de heces en solución salina-tinción de yodo de lugol
El uso de estos métodos depende de la disponibilidad de recursos locales y especialmente de la experiencia del microscopista.
Los análisis de heces en busca de Strongyloides que utilizan la técnica del embudo de Baermann y el método de cultivo en agar de Koga son los mejores métodos de diagnóstico en materias fecales disponibles actualmente para trabajar en el terreno. Estos métodos detectan el parásito con mayor sensibilidad que otros métodos fecales.
- Si bien la PCR es prometedora, aún no ha sido normalizada y existen preocupaciones sobre su sensibilidad, ya que varía entre los diferentes estudios.
- Anamnart y col. [27] estudiaron la estimulación de la excreción de larvas de S. stercoralis en heces administrando una dosis única de 400 mg de albendazol por vía oral y sugieren que se podría utilizar albendazol junto con la técnica de concentración de formol-éter modificada (TCFEM) en pacientes en los que se sospecha una estrongiloidiasis asintomática, como los pacientes con diarrea crónica inexplicable, los pacientes que regresan de áreas donde la estrongiloidiasis es endémica y los pacientes en los que otras pruebas parasitológicas han sido negativas [27].


4.2 Serodiagnóstico de la estrongiloidiasis
En comparación con la técnica de Baermann y el cultivo en placa de agar, las pruebas serológicas tienen una mayor sensibilidad, aunque a algunos autores les preocupa su especificidad [20].
- Muchas pruebas serológicas presentan reacción cruzada con otros parásitos: filarias, esquistosomas, y Ascaris lumbricoides, lo que reduce la especificidad de las pruebas.
- Puede ser difícil distinguir entre los casos activos y las infecciones antiguas, ya que los anticuerpos pueden persistir durante algún tiempo.
- Se han desarrollado y se siguen desarrollando pruebas serológicas más específicas que utilizan antígenos recombinantes y están disponibles en laboratorios específicos.
- Las pruebas serológicas habitualmente muestran una disminución significativa de los títulos entre los 6 y 12 meses después de la erradicación del parásito, por lo que pueden usarse para evaluar la curación [20].
El método serológico más conveniente y el más utilizado es el ensayo inmunoabsorbente ligado a enzimas (ELISA) con el que se detecta inmunoglobulina G (IgG) en suero contra un extracto crudo de larvas filariformes. El ensayo ELISA es muy engorroso y requiere un cierto nivel de infraestructura de laboratorio tanto para realizarlo como para interpretar los resultados, todo lo cual ha obstaculizado su aplicabilidad, especialmente en áreas donde Strongyloides es endémico [26]. Además, la serología tiene un valor limitado para el seguimiento después de la curación en áreas endémicas, ya que los individuos se pueden reinfectar.
4.3 Diagnóstico diferencial
Existen muchas afecciones que producen síntomas similares, como ciertas patologías que provocan diarrea aguda o crónica y malabsorción, eosinofilia y septicemia Gram negativa grave. En el diagnóstico diferencial se deben considerar los siguientes:
- Infecciones intestinales: amebiasis, colitis bacteriana, Shigella, Campylobacter, Yersinia, Clostridium difficile; véase la Guía Mundial sobre Diarrea Aguda de la WGO, Tabla 4 [30].
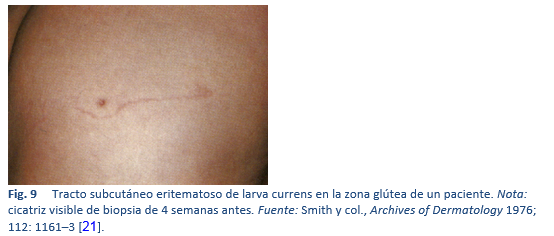
- Infección por anquilostomas no humanos, que da lugar a la larva migrans cutánea, distinguible de las larvas currens de S. stercoralis por no provocar formación de costras, por su rápida migración, su afectación perianal y una ancha banda de urticaria en la larva currens.
- Enfermedad inflamatoria intestinal.
- Síndrome del intestino irritable.
- Trastornos abdominales funcionales.
- Los medicamentos, los antiinflamatorios no esteroideos (AINE) y muchos otros, pueden provocar eosinofilia.
El elemento de diagnóstico clave es pensar en la estrongiloidiasis como un posible diagnóstico e identificar el parásito directamente y/o mediante pruebas serológicas/ moleculares.
- Debido al ciclo de vida único de la autoinfección del parásito no se puede esperar una cura espontánea.
- Tratar a todos los pacientes con estrongiloidiasis, incluso cuando están asintomáticos, debido al riesgo de hiperinfección, ya que es una complicación potencialmente mortal.
- Se necesita un diagnóstico confiable de los pacientes en riesgo para poder reconocer la patología e instituir un tratamiento preciso antes de iniciar una terapia inmunosupresora, o en pacientes con HTLV-I o infección por el virus de la inmunodeficiencia humana (VIH).
- Si un paciente que pudiera haber contraído una estrongiloidiasis no diagnosticada previamente necesitara una inmunosupresión de emergencia y las pruebas de diagnóstico no están disponibles rápidamente (muy pocos hospitales pueden realizar una serología el día mismo), debe considerarse el tratamiento presuntivo con ivermectina.
- La curación se puede lograr con una dosis única de ivermectina.
- El fracaso del tratamiento con ivermectina generalmente se debe al deterioro de la inmunidad del hospedero (frecuente en pacientes con infección por HTLV-I) [26,31].
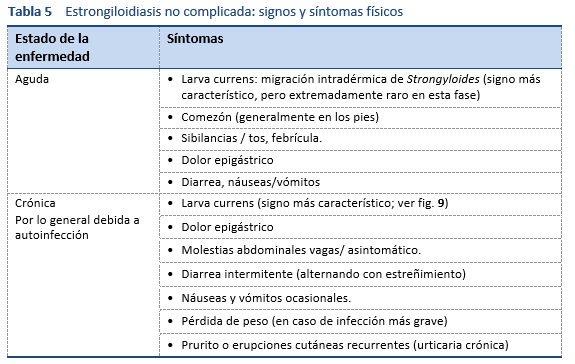
5.1 Estrongiloidiasis no complicada
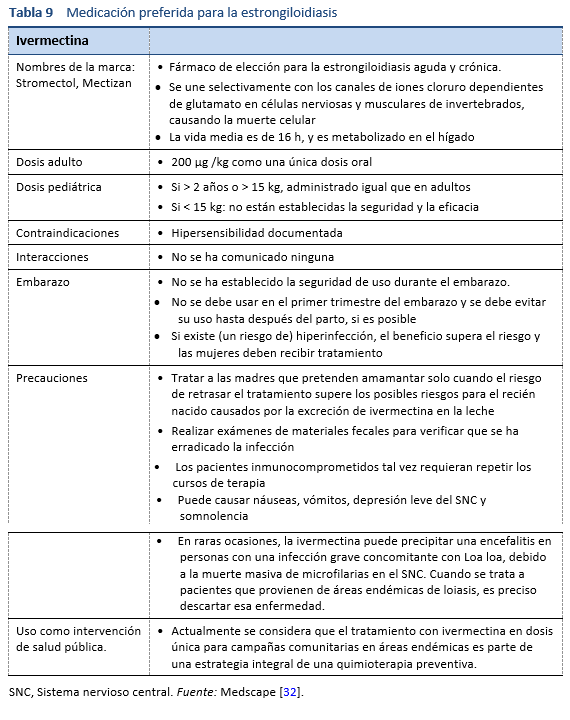
El tratamiento de la estrongiloidiasis (Tabla 9) es difícil porque, a diferencia de otras infecciones por helmintos, la carga del Strongyloides debe erradicarse por completo.
- Es difícil determinar con certeza si se hizo una erradicación completa, debido a la baja carga de lombrices y la eliminación irregular de larvas.
- No es posible establecer una cura definitiva solo sobre la base de un examen negativo de materias fecales de control; también es preciso constatar la disminución tanto de los títulos serológicos como de la eosinofilia.
- Al estudiar casos conocidos de infección por Strongyloides se constató que la realización de un único análisis de materias fecales puede resultar negativo para la estrongiloidiasis en hasta el 70% de los casos. Para que las pruebas sean confiables se requieren múltiples exámenes de heces, probablemente al menos tres y con técnicas adecuadas.
- El seguimiento de los pacientes es un problema en los trópicos, y, si solo se dispone de pruebas fecales, éste método se convierte en el método de elección.
- El albendazol (400 mg dos veces al día durante 3 días) se usa a veces como una alternativa o una concesión [33,34]. Sin embargo, se ha demostrado que la eficacia del albendazol en el tratamiento de la estrongiloidiasis es muy baja en comparación con la ivermectina y, por lo tanto, no debe utilizarse a menos que no haya otra alternativa [35].
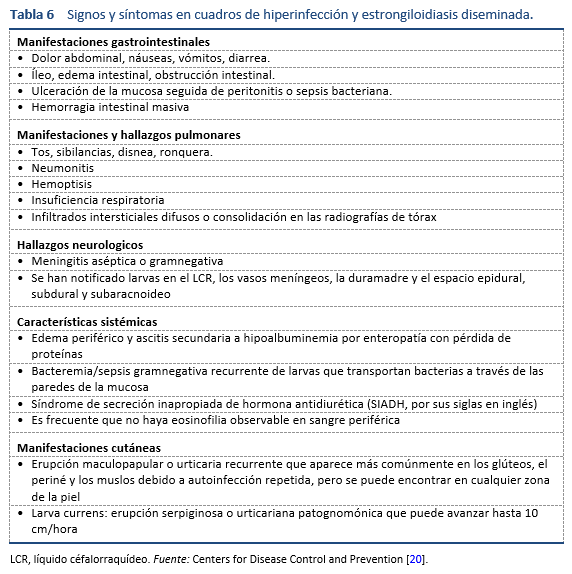
5.2 Hiperinfección o infección diseminada
Si bien algunos autores afirman que estos términos describen dos aspectos diferentes de la infección (hiperinfección: altos niveles de larvas en las partes habituales del cuerpo; diseminación: larvas presentes en cualquier parte del cuerpo, que no se incluyen generalmente en el ciclo parasitario), probablemente se pueden usar indistintamente. De hecho, ambos se refieren a una carga parasitaria muy alta y una rápida propagación de la infección, generalmente en pacientes inmunosuprimidos y, a menudo, asociados con el tratamiento con corticosteroides. La hiperinfección conlleva un alto riesgo de septicemia a gérmenes Gram negativos, por lo que generalmente se administran antibióticos de amplio espectro, especialmente para prevenir la meningitis bacteriana.
En personas con enfermedad crítica que presentan hiperinfección o estrongiloidiasis diseminada y que no pueden tomar medicamentos orales, la ivermectina se ha administrado con éxito por vía subcutánea [36]. En el caso de pacientes graves, la ivermectina se administra diariamente durante al menos 14 días, y la duración total del tratamiento depende del momento de negativización del examen microscópico de los líquidos corporales que eran positivos para larvas (puede ser materias fecales u orina u otros en casos de hiperinfección) [37].
5.3 Prevención y control de enfermedades
La infección se previene evitando el contacto directo de la piel con suelos que contengan las larvas infectantes. Las personas en riesgo, especialmente los niños, deben usar calzado cuando caminan en áreas de suelos infectados. Es preciso identificar a los pacientes en riesgo y se les debe realizar las pruebas de diagnóstico apropiadas antes de comenzar la terapia inmunosupresora.
Los contactos domiciliarios no corren riesgo de infección. La adecuada eliminación de las excretas humanas reduce sustancialmente la prevalencia de la estrongiloidiasis.
No existe ningún régimen profiláctico aceptado y no se dispone de vacuna.
En el caso de pacientes hospitalizados con estrongiloidiasis se deben respetar las precauciones estándar. Las medidas higiénicas como el uso de guantes y batas o túnicas y un diligente lavado de manos son importantes para quienes entren en contacto potencial con las heces del paciente [20].
- Detección temprana y tratamiento efectivo de la infección por S. stercoralis.
- Tamizaje de los pacientes que tienen riesgo de presentar una estrongiloidiasis crónica antes de iniciar el tratamiento inmunosupresor, especialmente si se han de utilizar corticoides.
- La OMS aún no recomienda la quimioterapia preventiva (QP) para la infección por S. stercoralis, ni está incluida en la estrategia recomendada para el control del helminto transmitido por el suelo. Sin embargo, se han demostrado beneficios secundarios consistentes con respecto a la prevalencia de S. stercoralis después de aplicar los programas de eliminación de la filariasis linfática y la oncocercosis que usaban QP repetidas con ivermectina/albendazol o con ivermectina sola [38].
- Adecuada evaluación del tratamiento mediante examen de heces (con pruebas altamente sensibles, como la técnica de Baermann, el cultivo en papel de filtro y el cultivo en placa de agar) y el seguimiento serológico específico con IgG durante 1-2 años [39].
- Programas de tratamiento presuntivo en el extranjero en poblaciones de refugiados de países donde los parásitos intestinales son endémicos (anquilostoma, Trichuris trichiura, Ascaris lumbricoides y Strongyloides stercoralis) [40].
- La instalación y el uso de sistemas seguros de eliminación de residuos siguen siendo aspectos importantes [41].
- El uso de calzado podría interrumpir la transmisión de la estrongiloidiasis, pero la aceptabilidad cultural del calzado es baja, especialmente en climas cálidos, por lo que se deben evaluar otros métodos de control ambiental [42]. Las personas que no tienen zapatos a menudo no tienen sillas, por lo que también se debe considerar a las nalgas como un objetivo adicional.
- Detección temprana de resistencia antihelmíntica. Se dispone de varios métodos in vivo e in vitro para evaluar la eficacia de los antihelmínticos, y se pueden aplicar métodos de laboratorio específicos para confirmar una sospecha de resistencia en el campo, por ejemplo, como se describe en las recomendaciones y guías de estudio de la Asociación Mundial para el Avance de la Parasitología Veterinaria (WAAVP) [43–45].
El estudio de Forrer y col. [46] mostró que el tratamiento en la comunidad con ivermectina en una dosis única contra S. stercoralis más saneamiento redujo efectivamente el riesgo de infección en las comunidades rurales de Camboya; más del 85% de los habitantes de las aldeas se mantienen negativos 1 año después del tratamiento. El control de infecciones es factible y altamente beneficioso, particularmente en combinación con mejoras en el saneamiento [46].
Khieu y col. [47] encontraron que la infección con S. stercoralis era mucho menos frecuente en los individuos que tenían letrina en el hogar que en los que carecían de ella. El riesgo atribuible de la población calculada se reduciría en un 39% si todos los participantes usaran una letrina para defecar [17,47].
Croker y She destacan que la alta prevalencia de eosinofilia en personas con infección latente por Strongyloides en el condado de Los Ángeles resalta la importancia de estudiar a las personas con eosinofilia en las que se han descartado causas más comunes [48].
StrongNet [38] una red internacional dedicada a mejorar el diagnóstico y el acceso al tratamiento para el control de la estrongiloidiasis, plantea la necesidad de utilizar un método diagnóstico mejor y fácil de usar en el campo, e insiste en la importancia de siempre contar con ivermectina en gran escala para el control de la estrongiloidiasis en áreas endémicas. Gracias a los esfuerzos de esta red, la ivermectina se ha incluido recientemente en la Lista de medicamentos esenciales de la OMS para el tratamiento de la estrongiloidiasis; el objetivo final es desarrollar una estrategia de control de salud pública e incluir S. stercoralis en la estrategia de quimioterapia preventiva de la OMS para la helmintiasis transmitida por el suelo.
5.4 Pronóstico
La estrongiloidiasis aguda y crónica tienen un buen pronóstico. Sin embargo, debido al ciclo de autoinfección la infección no tratada puede persistir durante el resto de la vida del paciente. El hecho que un paciente se ausente de manera prolongada de un área endémica no es garantía de que no presente la infección. La infección diseminada severa es frecuentemente un evento fatal y, a menudo, no responde a la terapia.
En la estrongiloidiasis crónica, la inmunosupresión plantea un riesgo de autoinfección acelerada. Puede provocar un síndrome similar a la sepsis, hiperinfección por S. stercoralis y diseminación de larvas a órganos distantes como el sistema nervioso central, pudiendo provocar una meningitis a S. stercoralis [49].
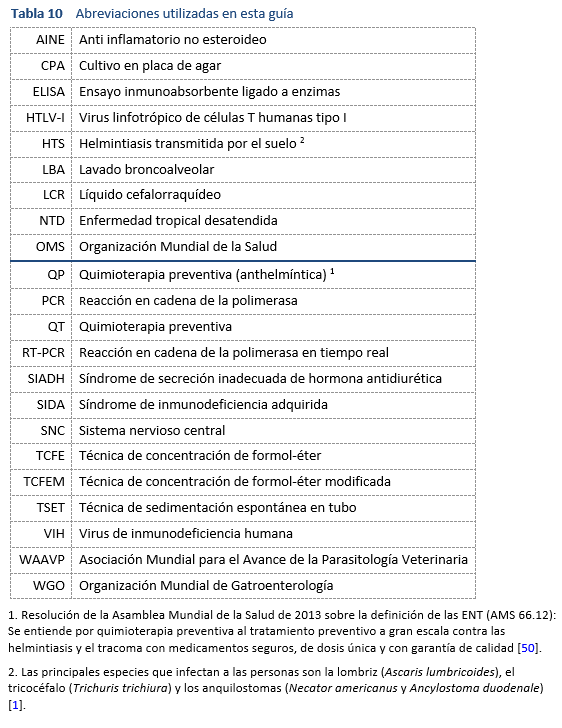
6.1 Abreviaciones
6.2 Guía patrón oro
6.3 Referencias
1. World Health Organization. Soil-transmitted helminth infections [Internet]. Geneva: World Health Organization; 2017 [accessed 2018 Mar 13]. Available from: http://www.who.int/mediacentre/factsheets/fs366/en/.
2. Bisoffi Z, Buonfrate D, Montresor A, Requena-Méndez A, Muñoz J, Krolewiecki AJ, et al. Strongyloides stercoralis: a plea for action. PLoS Negl Trop Dis 2013 May 9;7(5):e2214.
3. Umur Ş, Meral Y, Bölükbaş CS, Gürler AT, Açici M. First clinical Strongyloides stercoralis case in a dog in Turkey. Turk J Vet Anim Sci 2017;41:312–5.
4. Pidchayathanakorn P. Nemathelminthes [46 slides] [Internet] 2015 [accessed 2018 Mar 13]. Available from: https://www.slideshare.net/PaemikaPidchayathana/nemathelminthes-review.
5. Kelly P. Infectious diarrhoea. Med Abingdon 2015 May;43(5):253–8.
6. Knopp S, Mohammed KA, Rollinson D, Stothard JR, Khamis IS, Utzinger J, et al. Changing patterns of soil-transmitted helminthiases in Zanzibar in the context of national helminth control programs. Am J Trop Med Hyg 2009 Dec;81(6):1071–8.
7. Anselmi M, Buonfrate D, Guevara Espinoza A, Prandi R, Marquez M, Gobbo M, et al. Mass administration of ivermectin for the elimination of onchocerciasis significantly reduced and maintained low the prevalence of Strongyloides stercoralis in Esmeraldas, Ecuador. PLoS Negl Trop Dis 2015 Nov;9(11):e0004150.
8. Barda B, Albonico M, Buonfrate D, Ame SM, Ali S, Speich B, et al. Side benefits of mass drug administration for lymphatic filariasis on Strongyloides stercoralis. Prevalence on Pemba Island, Tanzania. Am J Trop Med Hyg 2017 Sep;97(3):681–3.
9. Bisoffi Z. Human strongyloidiasis: time to act? Paper presented at the 27th European Congress of Clinical Microbiology And Infectious Diseases (ECCMID), Vienna, April 2017. Basel, Switzerland: European Society of Clinical Microbiology and Infectious Diseases; 2017. (ESCMID eLibrary). Available from: www.escmid.org/escmid_publications/escmid_elibrary/material/?mid=44339.
10. World Health Organization. What are intestinal worms (soil transmitted helminthiasis)? [Internet]. Geneva: World Health Organization; [accessed 2018 Mar 13]. Available from: http://www.who.int/intestinal_worms/disease/en/.
11. Bundy DAP, Appleby LJ, Bradley M, Croke K, Hollingsworth TD, Pullan R, et al. Mass deworming programs in middle childhood and adolescence. In: Bundy DAP, de Silva N, Horton S, Jamison DT, Patton GC, editors. Child and Adolescent Health and Development [Internet]. 3rd ed. Washington, DC: International Bank for Reconstruction and Development / World Bank Group; 2017. p. 165–82. (Disease Control Priorities; vol. 8). Available from: http://dcp-3.org/chapter/2437/deworming.
12. Centers for Disease Control and Prevention. Parasites — Strongyloides [Internet]. Atlanta, GA: Centers for Disease Control and Prevention; 2015 [accessed 2018 Mar 13]. Available from: https://www.cdc.gov/parasites/strongyloides/biology.html.
13. Ross KE, Bradbury RS, Garrard TA, O’Donahoo FJ, Shield JM, Page W, et al. The National Strongyloides Working Group in Australia 10 workshops on: commendations and recommendations. Aust N Z J Public Health 2017 Jun;41(3):221–3.
14. Schär F, Trostdorf U, Giardina F, Khieu V, Muth S, Marti H, et al. Strongyloides stercoralis: global distribution and risk factors. PLoS Negl Trop Dis 2013;7(7):e2288.
15. Puthiyakunnon S, Boddu S, Li Y, Zhou X, Wang C, Li J, et al. Strongyloidiasis — an insight into its global prevalence and management. PLoS Negl Trop Dis 2014 Aug;8(8):e3018.
16. Kearns TM, Currie BJ, Cheng AC, McCarthy J, Carapetis JR, Holt DC, et al. Strongyloides seroprevalence before and after an ivermectin mass drug administration in a remote Australian Aboriginal community. PLoS Negl Trop Dis 2017 May;11(5):e0005607.
17. Schär F, Giardina F, Khieu V, Muth S, Vounatsou P, Marti H, et al. Occurrence of and risk factors for Strongyloides stercoralis infection in South-East Asia. Acta Trop 2016 Jul;159:227–38.
18. Buonfrate D, Mena MA, Angheben A, Requena-Mendez A, Muñoz J, Gobbi F, et al. Prevalence of strongyloidiasis in Latin America: a systematic review of the literature. Epidemiol Infect 2015 Feb;143(3):452–60.
19. Crompton DWT, Engels D, Savioli L, Montresor A, Neira M, editors. Preparing to control schistosomiasis and soil-transmitted helminthiasis in the twenty-first century [special double issue of journal]. Acta Trop 2003;86(2–3):121–347.
20. Centers for Disease Control and Prevention. Parasites — Strongyloides. Resources for health professionals [Internet]. Atlanta, GA: Centers for Disease Control and Prevention; 2016 [accessed 2018 Mar 13]. Available from: https://www.cdc.gov/parasites/strongyloides/health_professionals/index.html.
21. Smith JD, Goette DK, Odom RB. Larva currens. Cutaneous strongyloidiasis. Arch Dermatol 1976 Aug;112(8):1161–3.
22. Repetto SA, Ruybal P, Solana ME, López C, Berini CA, Alba Soto CD, et al. Comparison between PCR and larvae visualization methods for diagnosis of Strongyloides stercoralis out of endemic area: A proposed algorithm. Acta Trop 2016 May;157:169–77.
23. Buonfrate D, Formenti F, Perandin F, Bisoffi Z. Novel approaches to the diagnosis of Strongyloides stercoralis infection. Clin Microbiol Infect 2015 Jun;21(6):543–52.
24. Knopp S, Mgeni AF, Khamis IS, Steinmann P, Stothard JR, Rollinson D, et al. Diagnosis of soil-transmitted helminths in the era of preventive chemotherapy: effect of multiple stool sampling and use of different diagnostic techniques. PLoS Negl Trop Dis 2008;2(11):e331.
25. Lodh N, Caro R, Sofer S, Scott A, Krolewiecki A, Shiff C. Diagnosis of Strongyloides stercoralis: detection of parasite-derived DNA in urine. Acta Trop 2016 Nov;163:9–13.
26. van Doorn HR, Koelewijn R, Hofwegen H, Gilis H, Wetsteyn JCFM, Wismans PJ, et al. Use of enzyme-linked immunosorbent assay and dipstick assay for detection of Strongyloides stercoralis infection in humans. J Clin Microbiol 2007 Feb;45(2):438–42.
27. Anamnart W, Pattanawongsa A, Intapan PM, Maleewong W. Albendazole stimulates the excretion of Strongyloides stercoralis larvae in stool specimens and enhances sensitivity for diagnosis of strongyloidiasis. J Clin Microbiol 2010 Nov;48(11):4216–20.
28. Tello R, Terashima A, Marcos LA, Machicado J, Canales M, Gotuzzo E. Highly effective and inexpensive parasitological technique for diagnosis of intestinal parasites in developing countries: spontaneous sedimentation technique in tube. Int J Infect Dis 2012 Jun;16(6):e414-416.
29. Siddiqui AA, Berk SL. Diagnosis of Strongyloides stercoralis infection. Clin Infect Dis 2001 Oct 1;33(7):1040–7.
30. World Gastroenterology Organisation. Acute diarrhea in adults and children: a global perspective [Internet]. Milwaukee, WI: World Gastroenterology Organisation; 2012 [accessed 2018 Mar 13]. Available from: http://www.worldgastroenterology.org/guidelines/global-guidelines/acute-diarrhea/acute-diarrhea-english.
31. Varatharajalu R, Kakuturu R. Strongyloides stercoralis: current perspectives. Rep Parasitol 2016;(5):23–33.
32. Medscape. Ivermectin (Rx). Brand and other names: Stromectol. Dosage forms & strengths. [Internet]. Medscape; [accessed 2018 Mar 13]. Available from: https://reference.medscape.com/drug/stromectol-ivermectin-342657.
33. Horton J. Albendazole: a review of anthelmintic efficacy and safety in humans. Parasitology 2000;121 Suppl:S113-132.
34. Venkatesan P. Albendazole. J Antimicrob Chemother 1998 Feb;41(2):145–7.
35. Henriquez-Camacho C, Gotuzzo E, Echevarria J, White AC, Terashima A, Samalvides F, et al. Ivermectin versus albendazole or thiabendazole for Strongyloides stercoralis infection. Cochrane Database Syst Rev 2016 Jan 18;(1):CD007745.
36. Chiodini PL, Reid AJ, Wiselka MJ, Firmin R, Foweraker J. Parenteral ivermectin in Strongyloides hyperinfection. Lancet 2000 Jan 1;355(9197):43–4.
37. Boulware DR. Strongyloides infection. BMJ Best Pract [Internet]. Available from: http://bestpractice.bmj.com/best-practice/monograph/907/treatment/step-by-step.html.
38. Albonico M, Becker SL, Odermatt P, Angheben A, Anselmi M, Amor A, et al. StrongNet: An international network to improve diagnostics and access to treatment for strongyloidiasis control. PLoS Negl Trop Dis 2016 Sep;10(9):e0004898.
39. Luvira V, Watthanakulpanich D, Pittisuttithum P. Management of Strongyloides stercoralis: a puzzling parasite. Int Health 2014 Dec;6(4):273–81.
40. Maskery B, Coleman MS, Weinberg M, Zhou W, Rotz L, Klosovsky A, et al. Economic analysis of the impact of overseas and domestic treatment and screening options for intestinal helminth infection among US-bound refugees from Asia. PLoS Negl Trop Dis 2016 Aug;10(8):e0004910.
41. Nelson GS. [Review of D.I. Grove, A history of human helminthology (1990).]. J Helminthol 1991;65(2):120.
42. Ross KE, O’Donahoo FJ, Garrard TA, Taylor MJ. Simple solutions to Strongyloides stercoralis infection. BMJ Clin Res Ed 2013 Oct 22;347:f6294.
43. European Medicines Agency Committee for Medicinal Products for Veterinary Use (CVMP). Reflection paper on anthelmintic resistance [Internet]. London: European Medicines Agency; 2017 [accessed 2018 Mar 13]. Available from: http://www.ema.europa.eu/ema/index.jsp?curl=pages/regulation/general/general_content_001563.jsp&mid=WC0b01ac058002ddc2.
44. Wood IB, Amaral NK, Bairden K, Duncan JL, Kassai T, Malone JB, et al. World Association for the Advancement of Veterinary Parasitology (W.A.A.V.P.) second edition of guidelines for evaluating the efficacy of anthelmintics in ruminants (bovine, ovine, caprine). Vet Parasitol 1995 Jun;58(3):181–213.
45. Coles GC, Bauer C, Borgsteede FH, Geerts S, Klei TR, Taylor MA, et al. World Association for the Advancement of Veterinary Parasitology (W.A.A.V.P.) methods for the detection of anthelmintic resistance in nematodes of veterinary importance. Vet Parasitol 1992 Sep;44(1–2):35–44.
46. Forrer A, Khieu V, Schindler C, Schär F, Marti H, Char MC, et al. Ivermectin treatment and sanitation effectively reduce Strongyloides stercoralis infection risk in rural communities in Cambodia. PLoS Negl Trop Dis 2016 Aug;10(8):e0004909.
47. Khieu V, Schär F, Forrer A, Hattendorf J, Marti H, Duong S, et al. High prevalence and spatial distribution of Strongyloides stercoralis in rural Cambodia. PLoS Negl Trop Dis 2014 Jun;8(6):e2854.
48. Croker C, She R. Increase in reports of Strongyloides infection — Los Angeles County, 2013–2014. MMWR Morb Mortal Wkly Rep 2015 Aug 28;64(33):922–3.
49. Keiser PB, Nutman TB. Strongyloides stercoralis in the immunocompromised population. Clin Microbiol Rev 2004 Jan;17(1):208–17.
50. World Health Organization. World Health Assembly adopts resolution on neglected tropical diseases [Internet]. Geneva: World Health Organization; 2013 [accessed 2018 Mar 13]. Available from: http://www.who.int/neglected_diseases/WHA_66_seventh_day_resolution_adopted/en/.