2.1 Introducción
Las fibras dietéticas son carbohidratos (tanto naturales como sintéticos) que resisten la digestión en el intestino delgado de los humanos y brindan un beneficio fisiológico para la salud [3,4]. La fibra agrega volumen a la dieta, reduce la densidad energética de los alimentos y puede mejorar el control glucémico y prevenir o reducir el estreñimiento [3,5]. En muchos países, hay mucha gente que no consume una cantidad suficiente de fibra dietética como para alcanzar los objetivos recomendados [3,5]. Entre las buenas fuentes de fibra dietética se incluyen los cereales integrales, nueces y semillas, verduras y frutas [3,5]. Una mayor ingesta de fibra dietética se ha asociado con un menor riesgo de varias enfermedades crónicas, como enfermedades cardiovasculares y diabetes, y puede reducir el riesgo de mortalidad por todas las causas [5–9]. La fibra dietética puede incluirse en el panel de nutrición de las etiquetas de los alimentos y, por lo general, se la incluye como un subconjunto de carbohidratos totales

2.1.1 Tipos de fibra de la dieta
Los alimentos naturalmente contienen una mezcla de fibras solubles e insolubles, y ambos tipos tienen importantes beneficios para la salud en el contexto de una dieta alta en fibra. [3,5]. Aunque en una época se pensó que el efecto fisiológico de una fibra dependía de su solubilidad, estudios más recientes sugieren que otras propiedades de la fibra, especialmente la fermentabilidad y la viscosidad, son más importantes, y los componentes de las plantas (como los compuestos antioxidantes) asociados con la fibra dietética también pueden contribuir a reducir el riesgo de la enfermedad [5,13].
2.1.2 Efectos beneficiosos de las fibras de la dieta
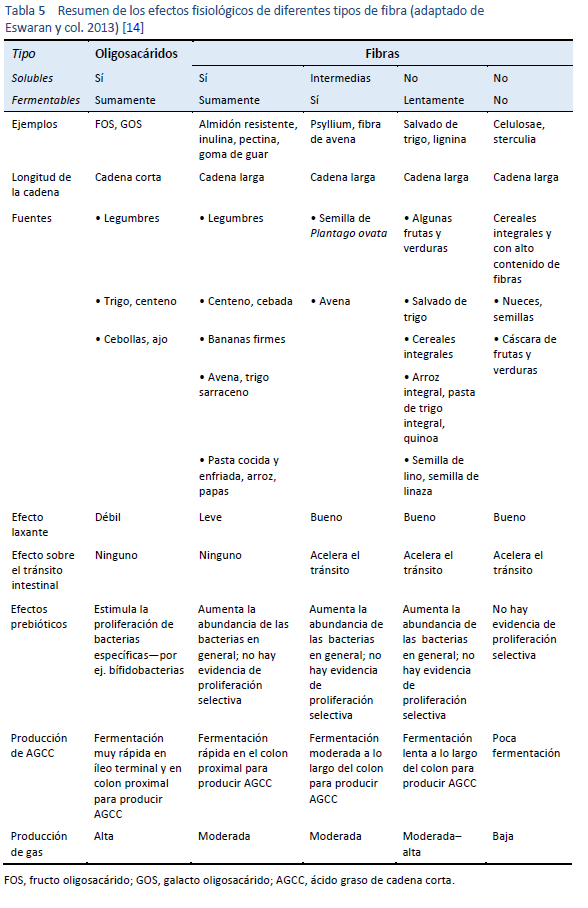
En la Tabla 5 se presenta un resumen de las características físicas y los beneficios fisiológicos de las fibras naturales, véase la Tabla 5. A continuación se presenta una lista de los efectos fisiológicos beneficiosos de una dieta alta en fibra con alimentos integrales en general [12]:
- Reducción del colesterol total y/o de las lipoproteínas de baja densidad (LDL) en sangre
- Reducción de la glucemia y/o niveles de insulina pos prandiales
- Aumento del volumen de las heces y/o disminución del tiempo de tránsito intestinal
- Aumento de la producción de ácidos grasos de cadena corta debido a la fermentación producida por la microbiota colónica.
Además, se considera que las fibras dietéticas probablemente tengan los siguientes efectos fisiológicos, aunque se necesita una mayor fundamentación científica [12]:
- Reducción de la presión sanguínea
- Aumento de la sensación de saciedad
- Pérdida de peso/reducción de la obesidad
- Modulación positiva de la microbiota colónica.
2.1.3 Interacción de las fibras de la dieta y la microbiota intestinal
La fibra ingerida puede influir sobre el perfil de microbiota fecal, provocar cambios en el complejo ambiente gastrointestinal y promover la proliferación de las bacterias en general y de bacterias potencialmente beneficiosas en particular [14–16]. Por ende, los oligosacáridos, incluidos los fructo oligosacáridos y galacto oligosacáridos, la inulina y posiblemente otras fibras solubles, se consideran prebióticos que pueden estimular la proliferación preferencial de lactobacilos, bifidobacterias y otras bacterias saludables en el colon. [3,14–16]. Se cree que la microbiota intestinal desempeña un papel crucial en la salud humana y en la prevención de enfermedades a través de una serie de mecanismos, como la producción de ácidos grasos de cadena corta (AGCC), que son importantes para mantener la homeostasis intestinal y una óptima función inmunitaria. [3,14–16]. Los cambios en el microambiente intestinal han sido relacionados con muchas afecciones frecuentes, como el síndrome de intestino irritable, obesidad, enfermedades cardiovasculares y asma. [15,16]. Si bien hay cada vez más interés por la relación entre la microbiota intestinal, la fibra dietética y su incidencia en la salud, se requieren ensayos bien controlados en humanos para confirmar los vínculos descritos y que se observan en los estudios animales y epidemiológicos. [15,16].
2.2 Papel de la fibra dietética en afecciones gastrointestinales
2.2.1 Estreñimiento
- El aumento de fibra en la dieta ha sido considerado como un tratamiento de primera línea para el estreñimiento [3,17,18].
- El aumento de líquidos en la dieta ha sido considerado como un tratamiento de primera línea para el estreñimiento [3,17,18] pero la evidencia disponible es contradictoria.
- Se pueden observar mejoras en la frecuencia de los movimientos intestinales y la consistencia de las deposiciones al aumentar gradualmente la fibra dietética (o al agregar suplementos de fibra) a una dosis objetivo de 20 a 30 g de fibra total (dietética y/o de suplementos) por día. La fibra debe introducirse gradualmente en la dieta durante semanas y no días, para dar tiempo al organismo a adaptarse [18,19].
- Se cree que la fibra soluble mejora la frecuencia de las heces porque aumenta el volumen y el peso de las heces, y que la fibra insoluble la mejora al acelerar el tránsito intestinal; sin embargo, falta evidencia de alta calidad para ambos, y especialmente para las fibras insolubles [14].
- La mejor evidencia disponible a favor de la suplementación con fibra es para el psyllium en el tratamiento del estreñimiento crónico [18].
- En particular, falta evidencia de la eficacia de la fibra para los subtipos individuales de estreñimiento: metabólicos, neurológicos, relacionados con la dieta, miogénicos, relacionados con medicamentos y disfunción del piso pélvico [14].
- En pacientes con enfermedades intestinales obstructivas, se debe evitar una dieta alta en fibra.
- Puede haber un enlentecimiento del tránsito del colon o defecación disinérgica cuando los pacientes presentan un marcado empeoramiento de los síntomas relacionados con el estreñimiento al ingerir fibra [17,20,21].
Conclusión: una dieta rica en fibra puede tener un efecto protector y ser terapéuticamente útil en el tratamiento del estreñimiento. Se recomienda un aumento gradual de la ingesta de fibra a través de la dieta y/o suplementar 20-30 g/día con una adecuada ingesta de líquidos. Además, la suplementación con psyllium puede estar indicada en el tratamiento del estreñimiento crónico. El papel de la fibra en otras formas de estreñimiento es limitado, y en algunos individuos, una dieta alta en fibra puede exacerbar los síntomas.
2.2.2 Síndrome de intestino irritable (SII)
- El efecto de la fibra en los síntomas del SII es variable y específico según el tipo de fibra. [14,22,23].
- Los suplementos de fibra soluble, como linaza, metilcelulosa, goma de guar parcialmente hidrolizada y psyllium, han demostrado un beneficio terapéutico en varios ensayos clínicos, en particular en pacientes con SII con predominancia de estreñimiento (SII-C) [3,14,22,23].
- Las fibras altamente fermentables, como los oligosacáridos, la inulina y la fibra de salvado de trigo (en virtud de su contenido de oligosacáridos) pueden aumentar la producción de gases, lo que exacerba los síntomas de hinchazón, flatulencias y malestar gastrointestinal en el SII [14,22,23].
- Se recomienda reducir la ingesta de fibras altamente fermentables como parte de un enfoque dietético con bajo contenido de FODMAP (ver sección 3) para el tratamiento del SII; logra alivio sintomático en aproximadamente el 75% de los pacientes. [14,22].
Conclusión: las fibras altamente fermentables, como los oligosacáridos y la inulina, además del salvado de trigo, pueden exacerbar los síntomas del SII. La mejor evidencia indica que reducir la ingesta de estas fibras fermentables como parte de un enfoque dietético con bajo contenido de FODMAP (ver sección 3) es eficaz para controlar los síntomas en la mayoría de los pacientes con SII. A la inversa, los suplementos de fibra soluble como psyllium, linaza y metilcelulosa pueden ser beneficiosos, particularmente en SII-C
2.2.3 Enfermedad intestinal inflamatoria (EII)
- Falta evidencia de un efecto terapéutico de la fibra dietética en la EII. Sin embargo, dados los posibles efectos antiinflamatorios e inmunomoduladores de la fibra, está justificado seguir con su estudio. [24].
- No es necesario restringir la fibra dietética en la EII, excepto cuando haya una importante estenosis intestinal [24].
- Reducir la ingesta de fibras altamente fermentables, como parte de un enfoque dietético con bajo contenido de FODMAP puede ser útil en el manejo sintomático de pacientes con EII con SII concomitante (ver sección 3) [25,26].
Conclusión: Actualmente no hay suficiente evidencia a favor del papel terapéutico de la fibra dietética en la EII, por lo que se requieren más estudios de alta calidad. En pacientes con EII no debe restringirse la ingesta de fibra dietética, excepto en presencia de obstrucción intestinal. Los pacientes con EII y SII concomitante pueden mejorar si reducen la ingesta de fibras altamente fermentables como parte de un enfoque dietético con bajo contenido de FODMAP.
2.2.4 Enfermedad diverticular
- Una mayor ingesta de fibra dietética puede asociarse con una reducción del riesgo de enfermedad diverticular [27,28].
- No está claro si una dieta alta en fibra es beneficiosa en pacientes con diverticulosis, ya que es probable que la patogenia de esta enfermedad sea multifactorial y compleja. Se necesitan más estudios para evaluar el papel de la fibra en la patogénesis y el tratamiento de la enfermedad diverticular. [27,28].
- Hay unos pocos estudios de calidad regular que sugieren que la fibra puede mejorar los síntomas asociados con la diverticulosis no complicada y disminuir el riesgo de diverticulitis. Sin embargo, falta evidencia de buena calidad [27,28].
- Durante un episodio de diverticulitis aguda, a menudo se recomienda una dieta con bajo contenido de fibra para reducir a un mínimo la irritación intestinal [27,28]. Sin embargo, hay evidencia limitada que respalde esta estrategia.
Conclusión: el consumo de una dieta con alto contenido de fibra puede proteger contra la aparición de enfermedad diverticular, y el riesgo de complicaciones (diverticulitis) puede ser mayor en quienes ingieren una dieta baja en fibra. El uso a corto plazo de una dieta baja en fibra puede estar indicado en el caso de diverticulitis. Sin embargo, todas estas recomendaciones están respaldadas únicamente por evidencia limitada y la opinión de expertos.
2.2.5 Cáncer colorrectal
- La evidencia de que la fibra disminuye el riesgo de cáncer colorrectal es contradictoria y requiere más investigación [29].
- Un análisis de 2012 del “Estudio de investigación prospectiva europea sobre cáncer y nutrición” (EPIC, por sus siglas en inglés) mostró una relación inversa entre la fibra dietética total y el riesgo de cáncer colorrectal, con resultados similares para los cánceres de colon y recto. De similar manera, las fuentes de fibra dietética de cereales, frutas y verduras se asociaron con un riesgo reducido de cáncer de colon [30]. La única fibra que se asoció con un menor riesgo de cáncer de recto es la de cereales [30].
- No hay pruebas de ensayos controlados aleatorios (ECA) que sugieran que un mayor consumo de fibra dietética reduzca la incidencia o recurrencia de pólipos adenomatosos en un período de 2 a 8 años [31]. Se necesitan ensayos más prolongados y con mayores niveles de fibra dietética para poder evaluar esto más a fondo. [31].
Conclusión: la evidencia de estudios de cohorte generalmente indica que una dieta alta en fibra tiene un efecto protector contra el cáncer colorrectal; sin embargo, no es seguro si se trata de una relación de causa y efecto. Se requieren estudios adicionales de alta calidad para dilucidar la relación e identificar posibles mecanismos de acción.
2.2.6 Indicaciones clínicas para una dieta con bajo contenido de fibra
- La ingestión de alimentos bajos en fibra puede ayudar a disminuir la diarrea, los gases y la hinchazón al disminuir los movimientos intestinales y reducir la fermentación del colon. [32].
- El uso a corto plazo de una dieta baja en fibra (<10 g/día) se puede recomendar para fines de limpieza intestinal en los días previos a los procedimientos de diagnóstico como colonoscopia, colonografía y cirugía ginecológica laparoscópica. En comparación con los regímenes tradicionales de preparación intestinal (dieta a base de líquidos sin pulpa ni espesos, con agentes catárticos), los estudios han demostrado que una dieta baja en fibra puede ser mejor tolerada, con menos efectos secundarios y tal vez permita reducir la dosis de los agentes catárticos requeridos sin comprometer la calidad de la preparación intestinal [32,33].
- A menudo se recomienda una dieta baja en fibra transitoriamente después de una exacerbación de una diverticulitis, enfermedad de Crohn o colitis ulcerosa, o después de una cirugía gastrointestinal. Sin embargo, se requieren más estudios para aclarar si esto tiene algún beneficio terapéutico. [32]. Empero, el uso breve no plantea un gran riesgo nutricional, especialmente si se hace bajo la orientación de un dietista [32] y si se reintroduce la fibra en el largo plazo.
- Entre los consejos dietéticos para una dieta baja en fibra se pueden incluir los siguientes: evitar nueces y semillas, usar panes y cereales más refinados, reducir la ingesta de frutas y verduras cuando sea posible y consumir las frutas y verduras peladas [32].
- En algunos casos, la fibra no es el único factor de la dieta que debe considerarse cuando se recomienda una dieta baja en fibra. Entre los consejos dietéticos para pacientes con hinchazón, dolor y otros síntomas similares a SII se pueden incluir evitar comidas picantes, grasas, irritantes (como el alcohol y las bebidas con cafeína) y algunos alimentos en particular que son mal tolerados. [19].
Conclusión: existe evidencia limitada a favor del uso terapéutico de una dieta baja en fibra en el contexto de enfermedad gastrointestinal y cirugía. Sin embargo, esto es frecuente en la práctica clínica y el uso a corto plazo plantea poco riesgo nutricional. Una dieta baja en fibra puede ser útil cuando se prepara el intestino para procedimientos de diagnóstico y puede mejorar la satisfacción y el cumplimiento del paciente.
2.3 Ingesta de fibra y recomendaciones
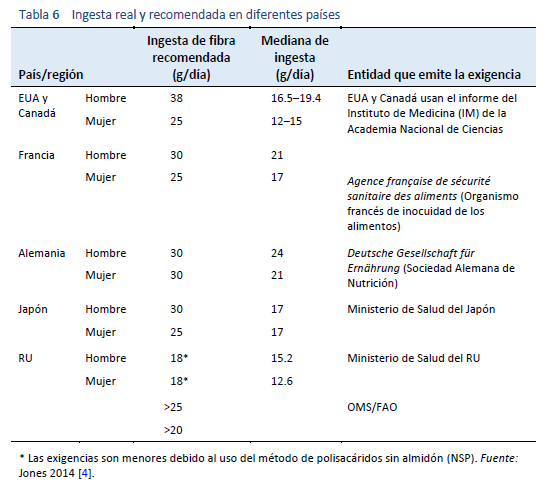
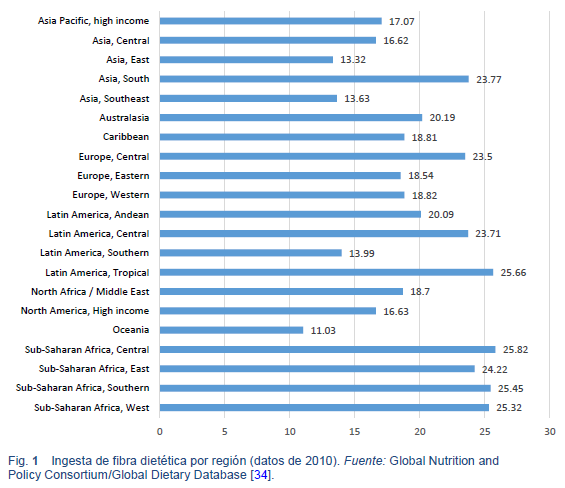
Los objetivos en cuanto a la ingesta recomendada de fibra dietética varían a nivel mundial (Tabla 6). Sin embargo, las directrices generalmente recomiendan una ingesta de > 20 g/día [4,5]. La ingesta real de fibra dietética está por debajo de lo recomendado en muchos países del mundo, pero es notablemente más alta en aquellas regiones en las que predominan las dietas con abundancia de plantas como el África subsahariana (Fig. 1) [3–5].
2.4 Qué hacer con la “carencia de fibra”
Se puede lograr una ingesta adecuada de fibra en la dieta haciendo que los patrones de alimentación diaria sean más variados [5]. La ingesta de al menos 400 gramos o cinco porciones de frutas y verduras por día reduce el riesgo de enfermedades crónicas y ayuda a garantizar una ingesta diaria adecuada de fibra dietética [11,35]. Los mensajes de alimentación que alienten a aumentar el consumo de alimentos ricos en fibra, como cereales integrales, legumbres, frutas y verduras, deben contar con el amplio respaldo de profesionales de la alimentación y la nutrición [5,35].
Si bien los consumidores también están recurriendo al uso de suplementos de fibra y laxantes a granel como fuentes adicionales de fibra, el mejor consejo es consumir fibra en los alimentos. Son pocos los suplementos de fibra para los que se ha estudiado la eficacia fisiológica. [5]. El aumento demasiado rápido de fibra en la dieta puede provocar síntomas como gases, hinchazón y calambres abdominales, por lo que siempre se recomienda un aumento gradual de la ingesta. [5].
Entre las buenas fuentes de fibra dietética se incluyen: productos integrales, frutas, verduras, frijoles/porotos, guisantes y legumbres, y nueces y semillas. Los alimentos etiquetados como con “alto contenido de fibra” generalmente contienen al menos 5 g de fibra por porción. Empero, los requisitos de etiquetado de alimentos varían de un país a otro. [4,5].
He aquí algunos ejemplos de alimentos frecuentes que tienen un alto contenido de fibra [36]:
- ½ taza de frijoles/porotos/habichuelas rojos, cocidos (6.5 g de fibra)
- ½ taza de cereal de salvado de trigo (9.1 g de fibra)
- 1 taza de calabacín, cocido (6.6 g de fibra)
- 1 naranja grande (7.2 g de fibra)
- 1 taza de frambuesa (8.0 g de fibra)
- 1 taza de spaghetti de trigo integral, cocidos (5.9 g de fibra)
- 1 taza de brócoli, hervida (5.5 g de fibra)
Los consumidores están interesados en aumentar el consumo de fibra, pero les resulta difícil y caro hacerlo. El cambio en la dieta requiere cambios duraderos de los hábitos y es algo difícil de lograr, pese a los beneficios reportados. Para que alguien mantenga un cambio en la dieta tiene que estar muy motivado; requiere habilidades de comportamiento y el apoyo del entorno social y político (Tabla 7) [5,37].
Son muchos los factores y las interacciones complejas que influyen en la evolución y la forma de los patrones dietéticos individuales a lo largo del tiempo: ingresos, precios de los alimentos (disponibilidad y asequibilidad de los alimentos saludables), preferencias y creencias individuales, tradiciones culturales, así como factores geográficos, ambientales, sociales y económicos [35].

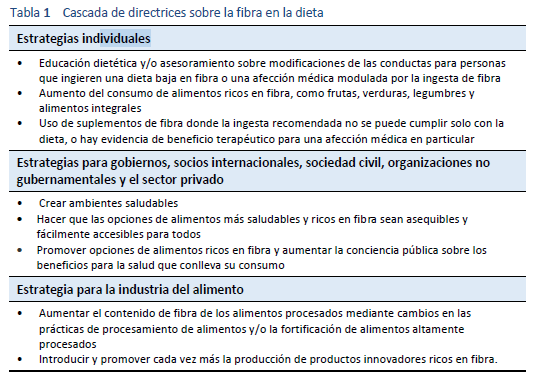
2.5 Directrices en cascada— fibra dietética
Véase la sección 1.2 Cascadas, Tabla 1.
3.1 Introducción
3.1.1 ¿Qué es la dieta baja en FODMAP?
La dieta baja en FODMAP fue desarrollada por investigadores de la Universidad Monash en Melbourne, Australia, para ayudar a los pacientes con síndrome de intestino irritable (SII) [38–40]. Estudios de todo el mundo han confirmado que la dieta es eficaz para manejar los síntomas de SII [41–45].
“FODMAP” es un acrónimo que en inglés corresponde a: oligosacáridos, disacáridos, monosacáridos y polioles fermentables.
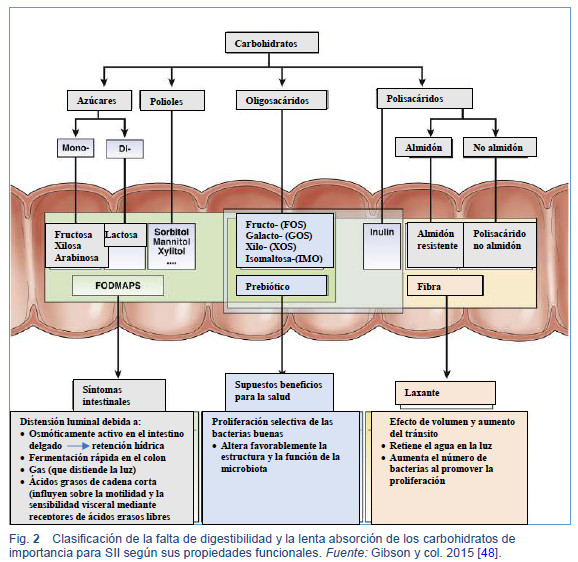
El acrónimo agrupa tipos específicos de carbohidratos de cadena corta que se absorben lentamente o no se digieren en el intestino delgado. Debido a su pequeño tamaño molecular, aumentan el contenido de agua del intestino delgado a través de un efecto osmótico, y como son fácilmente fermentados por bacterias, su distribución al intestino grueso da como resultado la producción de gas [38,39,46]. Los FODMAP pueden así distender (o estirar) el intestino. En pacientes con SII que son hipersensibles a este estiramiento, aparecen síntomas como dolor abdominal, distensión abdominal, flatulencia excesiva y cambios en los hábitos intestinales (estreñimiento y/o diarrea) [47]. La Figura 2 clasifica los carbohidratos no digeribles y de absorción lenta según sus propiedades funcionales [48].
La dieta baja en FODMAP incluye reducir la ingesta dietética de los cinco subgrupos principales de carbohidratos:
- Fructosa que exceda la glucosa, por ejemplo, miel, mango
- Lactosa (cuando hay hipolactasa), por ejemplo, leche, yogur
- Polioles de azúcar (como sorbitol y manitol), por ejemplo, aguacate/palta, hongos/champiñones
- Fructanos, por ejemplo, trigo, cebolla, ajo
- Galacto oligosacáridos (GOS), p. Ej., Legumbres, leche de soja
Los objetivos de la dieta baja en FODMAP son ayudar a los pacientes a controlar sus síntomas y, posteriormente, identificar los desencadenantes específicos de los alimentos. Esto se hace a través de una reducción dietética inicial de todos los FODMAP, luego de lo cual se hacen nuevas provocaciones estratégicas. Los pacientes pueden seguir su propia versión modificada de la dieta. No se sugiere seguir una dieta estricta baja en FODMAP por períodos prolongados.
El Departamento de Gastroenterología de la Universidad de Monash analizó el contenido de FODMAP de muchos alimentos y publicó los resultados en varios artículos de investigación [49–52]. La lista completa del contenido de FODMAP de los alimentos, clasificado como bajo, moderado y alto, está disponible para el público a través de una aplicación para teléfonos inteligentes desarrollada por la universidad [53].
3.1.2 ¿Cómo aplicar una dieta con bajo contenido de FODMAP: reintroducción y problemas/limitaciones
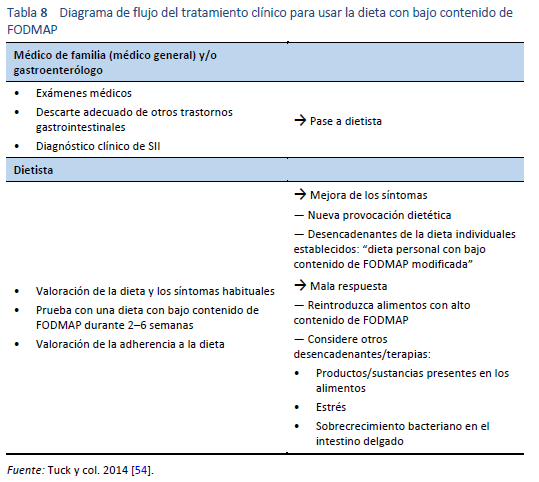
La dieta baja en FODMAP se implementa mejor con la ayuda de un dietista experimentado. Lo mejor es aplicar la dieta FODMAP con la ayuda de un dietista con experiencia. La Tabla 8 presenta una descripción general del manejo clínico, e incluye el papel del médico de familia (médico general) o el gastroenterólogo y el dietista. La dieta puede implementarse en un proceso de tres pasos. (Tabla 9).
Primero se debe identificar a los pacientes que tienen síntomas intestinales funcionales, y antes de cambiar su dieta se debe descartar la existencia de otras afecciones, como la enfermedad celíaca. Esto es importante, ya que las modificaciones dietéticas pueden afectar la precisión de algunas pruebas, como las utilizadas para la enfermedad celíaca. Luego, se debe enseñar a los pacientes cómo reducir los alimentos ricos en FODMAP en la dieta, generalmente durante un período de 2 a 6 semanas. [55]. El objetivo principal de esta fase inicial es mejorar el control de los síntomas. Lo mejor es que quien eduque a los pacientes sea un dietista conocedor del contenido de FODMAP en los alimentos, para asegurarse de que comprendan qué alimentos evitar y, lo que es más importante, qué alimentos incluir durante la fase inicial. No se deben excluir grupos enteros de alimentos; lo que se debe hacer es modificar los tipos de alimentos elegidos en cada grupo de alimentos. Por ejemplo, el consumo de manzanas, que tienen un alto contenido de FODMAP, podría cambiarse por una ingesta de naranjas, que tienen un bajo contenido de FODMAP. Esto es importante para mantener una nutrición adecuada [55]. Los pacientes deben comprender los mecanismos de los FODMAP y el efecto de dosis para poder comprender el proceso dietético.
La segunda fase es la fase de nuevo desafío o nueva provocación; su objetivo es identificar desencadenantes dietéticos específicos en cada individuo. Es poco probable que todos los alimentos con alto contenido de FODMAP provoquen síntomas en todos los individuos; por lo que se usan desafíos estratégicos para identificar los niveles de tolerancia para cada subgrupo de FODMAP [56]. La orientación de un dietista ayuda al paciente a probar cada subgrupo de FODMAP, incluida la respuesta a las diferentes dosis, la frecuencia de consumo y el efecto aditivo de múltiples alimentos con alto contenido de FODMAP [56]. La tolerancia individual a los FODMAP varía ampliamente. La tolerancia de un mismo individuo también puede variar dependiendo de otros factores, como los niveles de estrés.
La fase final es la fase de mantenimiento. El objetivo de la fase de mantenimiento es que el paciente vuelva a introducir tantos alimentos con alto FODMAP en la dieta como tolere, manteniendo un buen control de los síntomas. Todos los alimentos que sean bien tolerados deben reintroducirse en la dieta. El individuo puede reintroducir los alimentos que tolera tan solo moderadamente de manera ocasional, mientras que deben continuar evitando los alimentos que no tolera bien. [56]. A largo plazo, se recomienda a los pacientes que sigan intentando de vez en cuando hacer desafíos con alimentos que no toleran, para reevaluar su tolerancia.

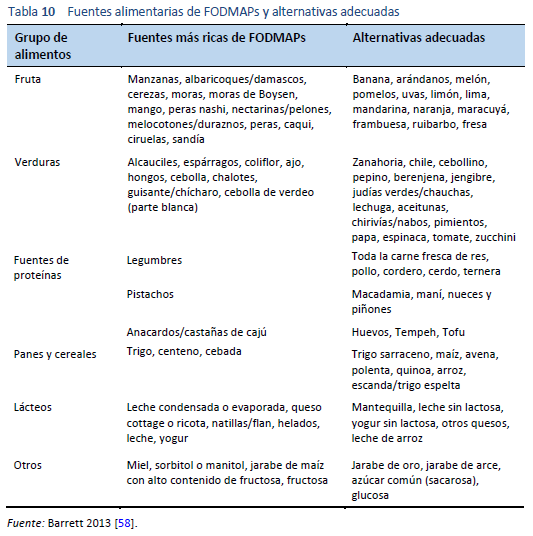
- Lista de alimentos con alto contenido de FODMAP y alternativas de bajo FODMAP: desgraciadamente, debido a la continua investigación sobre la dieta baja en FODMAP y sus rápidos avances, muchas de las listas de alimentos disponibles, tanto impresas como en línea, están desactualizadas y, por lo tanto, tienen inexactitudes. [57]. La Tabla 10 presenta una tabla de las fuentes de FODMAPs y alternativas adecuadas con bajo contenido de FODMAP [58]. La aplicación para teléfonos inteligentes de la Universidad Monash para la dieta con bajo contenido de FODMAP es la herramienta más útil, ya que se la actualiza periódicamente [53]. La aplicación cuesta US$ 10 (diez dólares) sin otros cargos, e incluye todas las actualizaciones.
- Efectos adversos potenciales de la dieta baja en FODMAP: cualquier cambio importante en la ingesta dietética conlleva riesgos de efectos no deseados como la reducción de la fibra dietética o un mayor riesgo de insuficiencia nutricional en general. También debe considerarse el efecto de la modificación de la dieta sobre la calidad de vida. Además, lo que se come define en gran medida la microbiota gastrointestinal [59]. Por lo tanto, existe la posibilidad de que al restringir los FODMAP, como los fructanos prebióticos y los galacto oligosacáridos, aparezcan efectos marcados en la composición de la microbiota. [60].
A la fecha se ha publicado poco sobre la idoneidad nutricional de la ingesta de los pacientes que están siguiendo una dieta baja en FODMAP a corto plazo o en el largo plazo después de reintroducir los FODMAP para determinar su tolerancia. Sin embargo, se piensa que con un asesoramiento dietético adecuado, la dieta se puede aplicar de una manera adecuada desde el punto de vista nutricional. No se sabe cuál es el efecto de la dieta sobre la adecuación nutricional cuando el individuo la aplica por su cuenta [60]. Los estudios realizados hasta la fecha sugieren que es posible que la ingesta total de energía, carbohidratos y calcio se reduzcan a corto plazo, aunque la ingesta de fibra no parece estar alterada. Dado que la dieta puede provocar alteraciones en la ingesta nutricional, es preciso controlar el peso del individuo y su ingesta dietética durante todo el tratamiento. [60].
Una dieta baja en FODMAP puede mejorar o empeorar la calidad de vida de una persona; sin embargo, la mayoría de los datos sugieren que la dieta baja en FODMAP no produce un deterioro en la calidad de vida y puede incluso mejorarla. [61]. En un estudio recientemente publicado controlado con placebo en pacientes con SII, la dieta baja en FODMAP se asoció con un alivio adecuado de los síntomas y redujo significativamente las puntuaciones de los síntomas en comparación con un placebo [62].
Debido a estos posibles efectos perjudiciales de la modificación de la dieta, la adherencia a largo plazo a la dieta baja en FODMAP está recomendada solo para quienes tengan síntomas severos y requieran una restricción continua para controlar sus síntomas. Por lo tanto, se recomienda un programa de reintroducción de alimentos con alto contenido de FODMAP para identificar el umbral de tolerancia del paciente.
3.2 Afecciones gastrointestinales y dieta con bajo contenido de FODMAP
3.2.1 Cuándo estaría indicada una dieta con bajo contenido de FODMAP
La mayor parte de la evidencia existente sobre el uso de la dieta baja en FODMAP se refiere a pacientes con SII. Como se mencionó anteriormente, antes de implementar una dieta baja en FODMAP es importante que los pacientes tengan un diagnóstico clínico de SII, habiéndose excluido otras enfermedades.
Hay pocas evidencias sobre el uso de la dieta baja en FODMAP en pacientes con enfermedad inflamatoria intestinal (EII) (enfermedad de Crohn y colitis ulcerosa) [26,63]. Es común que los pacientes con EII tengan síntomas del tipo del SII. Por lo tanto, el uso de la dieta baja en FODMAP en EII está dirigido a controlar los síntomas de tipo SII, más que a la inflamación vinculada con la enfermedad en sí. Esto también puede aplicarse a pacientes con enfermedad celíaca.
Actualmente se está estudiando el uso de la dieta baja en FODMAP para detectar otras afecciones como la endometriosis [64], el cólico infantil [65], la dispepsia funcional, fibromialgia [66], escleroderma, y el síndrome de fatiga crónica. Sin embargo, la evidencia del uso de la dieta en estas entidades es mínima, por lo que no se la recomienda por ahora para esas afecciones.
3.2.2 Dieta con bajo contenido de FODMAP, dispepsia funcional (DF), y SII
Existe una considerable superposición de síntomas entre el SII y la dispepsia funcional (DF). La dispepsia funcional se caracteriza por síntomas de hinchazón, eructos, dolor epigástrico y malestar. Muchos pacientes presentan DF y SII simultáneamente. Aunque la información disponible sobre el efecto de la dieta baja en FODMAP específicamente para la DF es limitada, hay informes anecdóticos que sugieren que pueden usarse para controlar los síntomas. [67]. Se requiere más información para evaluar los efectos de la dieta baja en FODMAP en pacientes con DF.
3.3 Directrices en cascada—FODMAP
Véase la sección 1.2 Cascadas, Tabla 2.
4.1 Intolerancia a la lactosa/ deficiencia de lactasa
4.1.1 Definición de términos
- Lactosa: disacárido que se encuentra habitualmente en los productos lácteos; las concentraciones más altas se encuentran en la leche y el yogur.
- Lactasa: enzima del borde en cepillo necesaria para escindir la lactosa (disacárido) para dar lugar a los monosacáridos glucosa y galactosa.
- Deficiencia de lactasa: actividad de la lactasa del borde en cepillo que se reduce notablemente en relación con la actividad observada en los bebés.
- Malabsorción de la lactosa: ocurre cuando hay una cantidad sustancial de lactosa que no se absorbe en el intestino delgado.
- Intolerancia a la lactosa: ocurre cuando la malabsorción de la lactosa induce síntomas gastrointestinales [68].
4.1.2 La intolerancia a la lactosa en perspectiva: ¿cuándo es pertinente?
La expresión de la lactasa está regulada a la baja en aproximadamente 65 a 75% de la población humana después del destete. La malabsorción de la lactosa es más frecuente en las poblaciones de Asia, América del Sur y África [69]. La persistencia de la lactasa (continuación de la producción de lactasa en la vida adulta) es un rasgo genéticamente determinado y se presenta con mayor frecuencia en las poblaciones de Europa y de algunas poblaciones africanas, del Medio Oriente y del sur de Asia. [70].
La velocidad a la que se pierde la actividad de la lactasa varía según la etnia. Los chinos y los japoneses pierden el 80–90% de la actividad de la lactasa dentro de los 3–4 años del destete, en comparación con los 7 años posteriores al destete en judíos y los 18–20 años posteriores al destete en los europeos del norte. [71].
La intolerancia a la lactosa secundaria puede ser causada por daño al intestino delgado, como en la enfermedad celíaca no tratada o una gastroenteritis viral. La intolerancia a la lactosa secundaria generalmente es reversible una vez que la condición primaria ha sido tratada [69].
A diferencia de la intolerancia a la lactosa, la alergia a la leche de vaca es una respuesta inflamatoria a las proteínas de la leche. Dado que hay síntomas de la intolerancia a la lactosa y la alergia a la leche de vaca que se superponen, es posible que se equivoquen los diagnósticos. La alergia a la proteína de la leche de vaca ocurre en 2 a 6% de los bebés y en 0,1 a 0,5% de los adultos [72]. Además de los síntomas gastrointestinales, la alergia a la proteína de la leche de vaca puede causar síntomas en la piel (eritema, prurito) y manifestaciones respiratorias (sibilancias, falta de aliento) e incluso anafilaxia. [72]. Debido a la similitud de algunos síntomas, es importante que los profesionales de la salud sean conscientes de las diferencias entre las dos. La alergia a la leche de vaca también puede ser inducida por productos lácteos con un contenido mínimo de lactosa (como los quesos duros).
4.1.3 Síntomas de intolerancia a la lactosa
Los síntomas típicos de la intolerancia a la lactosa incluyen dolor abdominal, distensión abdominal, flatulencia, diarrea y borborigmos. También puede provocar náuseas y vómitos, aunque estos son menos frecuentes. [69].
En pacientes con hipolactasa de tipo adulto común, la cantidad de lactosa que el individuo debe ingerir para producir síntomas varía de 12 a 18 g, o de 8 a 12 onzas de leche. La ingestión de cantidades pequeñas a moderadas de lactosa generalmente produce hinchazón, calambres y flatulencia, pero no diarrea. La ingestión de grandes cantidades de lactosa, los tiempos de vaciamiento gástrico más rápidos y los tiempos de tránsito intestinal más rápidos contribuyen a la agravación de los síntomas. Varios factores determinan la aparición de síntomas de intolerancia a la lactosa, como el contenido de lactosa en la dieta, el tiempo de tránsito intestinal, la capacidad de fermentación del microbioma intestinal, la hipersensibilidad visceral [73], y (posiblemente) los factores neuropsicológicos [74].

4.1.4 Cómo diagnosticar: en medios con recursos limitados y abundantes
El diagnóstico de intolerancia a la lactosa se basa en que el paciente mismo refiera la aparición de los síntomas después de ingerir lactosa [54]. La determinación de la dosis de lactosa que puede tolerar una persona con intolerancia a la lactosa resulta fundamental para determinar las implicancias que tiene para su salud [68]. La presencia de una malabsorción de la lactosa no suele acompañarse de síntomas. Solo cuando la malabsorción de la lactosa induce síntomas se puede diagnosticar una “intolerancia a la lactosa”
- Prueba de hidrógeno espirado para intolerancia a la lactosa. Actualmente se considera que la prueba del hidrógeno espirado es la medida más eficaz, no invasiva y confiable de malabsorción de lactosa [69]. La prueba de aliento generalmente implica consumir 25 g o 50 g de lactosa, luego de lo cual se miden el hidrógeno y el metano en las siguientes 3 a 4 horas. Aunque las pautas de diagnóstico varían, un aumento de 20 ppm (partes por millón) del hidrógeno espirado por encima de la línea de base o un aumento de 10 ppm del metano por encima de la línea de referencia sugieren una malabsorción de la lactosa. [69].
- Prueba de “tolerancia” a la lactosa [74]. Se trata de un análisis de sangre para detectar deficiencia de lactasa; el término tradicional “tolerancia” no es apropiado. El paciente debe ingerir 50 g de lactosa disuelta en agua. Se obtienen muestras de sangre capilar para analizar la concentración de glucosa en plasma a −5, 0, 15, 30, 45 y 60 minutos. Cuando hay malabsorción de lactosa, la glicemia no aumenta tras la ingesta de lactosa; Normalmente, la glucosa plasmática debe aumentar al menos 1,4 mmol/l (25,2 mg/dl); si no lo hace indica mala absorción de la lactosa. La prueba tiene una alta sensibilidad y especificidad para la deficiencia de lactasa (ambas> 90%).
- Prueba genética [74]. La prueba genética identifica polimorfismos de un solo nucleótido asociados con la persistencia/no persistencia de la lactasa. Por ejemplo, el genotipo CC se correlaciona con reducción de la lactasa, mientras que el genotipo TT se correlaciona con la persistencia de la lactasa. No todas las personas que presenten el genotipo CC desarrollarán síntomas de malabsorción de lactosa. Sin embargo, las mutaciones relevantes dependen de la etnia de la población estudiada.
- Biopsia intestinal. Se puede usar una biopsia yeyunal para evaluar la actividad de la lactasa, pero es menos sensible y más invasiva que la prueba de aliento con lactosa. Esta prueba no se recomienda en la práctica clínica.
- Desafío con alimentos. En muchos casos una provocación con un alimento ya alcanza para identificar la malabsorción de lactosa. El alimento utilizado para el desafío debe ser relevante para las necesidades y preferencias alimentarias del individuo. Un desafío estándar consiste en ingerir 1 taza (250 ml) de leche desnatada/descremada* toda de una vez, haciendo un control individual de la aparición de síntomas como respuesta. Sin embargo, esto debe adaptarse al individuo. Por ejemplo, si una persona en particular rara vez consume esta cantidad de leche y prefiere hacer el desafío con 200 g de yogur, entonces se debe usar yogur de leche desnatada/descremada*. [56].
* Ya que algunos individuos no toleran la grasa de los lácteos (triacilglicerol).
4.1.5 Cómo se debe tratar
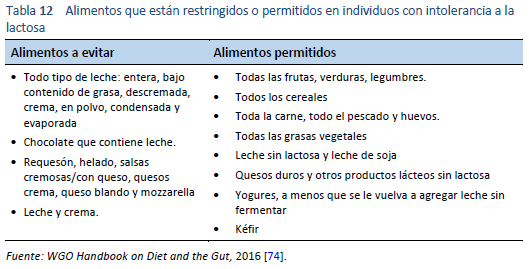
Hay dos formas clave de tratar la intolerancia a la lactosa: ya sea evitando los alimentos que contienen cantidades importantes de lactosa (Tabla 12) o usando β-galactosidasa para hidrolizar el contenido de lactosa de los alimentos.
- Modificación dietética: reducción de grandes cantidades de lactosa. La mayoría de las personas con intolerancia a la lactosa pueden tolerar 12 a 15 g de lactosa sin que se desencadenen síntomas gastrointestinales [68]. Una comida promedio con base láctea contiene aproximadamente 12 g de lactosa [75], por lo tanto, es probable que incluso personas con intolerancia a la lactosa toleren bien pequeñas cantidades de lactosa. Es fundamental considerar la dosis de consumo de lactosa para el manejo de la intolerancia. Los productos lácteos como el queso duro, una excelente fuente de calcio, contienen <1 g de lactosa y, por lo tanto, deben incluirse en la dieta de las personas con intolerancia a la lactosa. Es imprescindible lograr una buena educación para garantizar una ingesta adecuada de alimentos ricos en calcio.
Si el individuo está ingiriendo grandes cantidades de lactosa, se debe considerar reducir la cantidad, algo que se puede lograr reduciendo la ingesta de productos con alto contenido de lactosa y/o utilizando productos sin lactosa. Los productos lácteos como la leche de vaca y el yogur se pueden incubar previamente con β-galactosidasa para hidrolizar el contenido de lactosa. Existe una creciente demanda de productos sin lactosa en algunos países, por lo que en esos mercados se puede conseguir leche, yogur, queso, crema y helado sin lactosa. Sin embargo, es cuestionable que se necesiten productos como queso y crema sin lactosa, ya que son productos que tienen un contenido mínimo de lactosa. [54].
- Suplementación enzimática. Un tratamiento alternativo para la intolerancia a la lactosa es la suplementación con enzima lactasa (β-galactosidasa), que puede tomarse por vía oral junto con los alimentos. Los estudios han demostrado que eso ayuda a reducir el hidrógeno espirado y a lograr una mejoría sintomática [76–78], , aunque cuando sube la dosis lactosa, como 50 g, parece sobrepasarse la capacidad de la enzima [77].
4.2 Intolerancia a la fructosa
4.2.1 Definición de términos
- Fructosa: monosacárido que se encuentra comúnmente en la miel, el mango, la manzana, la pera y el jarabe de maíz con alto contenido de fructosa.
- Exceso de fructosa: la fructosa y la glucosa coexisten habitualmente en los alimentos; el exceso de fructosa se define como la presencia de fructosa que excede la glucosa (también denominada “fructosa libre”). La absorción del exceso de fructosa tiene lugar gracias a vías de absorción de baja capacidad que parecen estar presentes a lo largo del intestino delgado. En esta situación, es probable que las moléculas de fructosa permanezcan en la luz del intestino delgado durante más tiempo y ejerzan sus efectos osmóticos en gran parte de su longitud, con o sin “derrame” en el colon (es decir, malabsorción de fructosa [46,54]. La fructosa que llega al intestino grueso pasa a estar disponible para ser fermentada en el colon, creando subproductos de hidrógeno y metano que se pueden medir en el aire espirado.
- Malabsorción de fructosa: Absorción incompleta de una dosis dada de fructosa en el intestino delgado, que da lugar a un “derrame” en el intestino grueso. Se ha demostrado que la malabsorción de la fructosa es un fenómeno normal, que ocurre en aproximadamente el 35% de los individuos sanos [79].
- Intolerancia a la fructosa: Tiene lugar cuando el consumo de la fructosa induce síntomas gastrointestinales.
4.2.2 Mecanismos propuestos
- Se ha demostrado que la fructosa tiene un efecto osmótico que aumenta el contenido de agua luminal en el intestino delgado y provoca distensión (estiramiento) de la pared intestinal. Si este efecto es marcado, o si hay hipersensibilidad visceral, puede provocar dolor abdominal, distensión abdominal y, a veces, diarrea. Se ha encontrado que este efecto ocurre independientemente del grado de absorción de fructosa en el intestino delgado [46]. Por lo tanto, no es la presencia de malabsorción, sino la presencia de hipersensibilidad visceral, como la que se observa en los trastornos gastrointestinales funcionales, lo que probablemente cause los síntomas que aparecen tras el consumo de fructosa. [47].
- Las pruebas de hidrógeno espirado solían ser una herramienta popular para decidir la terapia dietética; se pensaba que los pacientes que tenían una prueba de aliento con fructosa negativa no requerían restricción de fructosa. Sin embargo, pueden aparecer síntomas independientemente de la presencia de malabsorción, según la producción de hidrógeno o metano en el aliento, debido a los efectos que tiene la fructosa en el intestino delgado. Por lo tanto, ya no se recomiendan las pruebas de hidrógeno espirado para evaluar la absorción de fructosa [80].
4.2.3 Ingesta de fructosa
Las estimaciones del consumo de fructosa sugieren que la ingesta total de fructosa ha aumentado en los últimos años, en gran parte debido al mayor uso de jarabes de maíz con alto contenido de fructosa. Un estudio estadounidense que comparó la ingesta en los períodos 1977–1978 y 1999–2004 encontró solo un aumento del 1% en el consumo de fructosa como porcentaje de la ingesta de energía, en comparación con un aumento del 41% en la ingesta total de carbohidratos [74,81]— lo que sugiere que el aumento en el consumo de fructosa no es tan importante como se pensaba. Las frutas y productos elaborados con frutas fueron la principal fuente de fructosa en la dieta en 1999-2004. [81].
4.2.4 Uso de la modificación de la dieta
Los primeros estudios que investigaron el efecto del exceso de fructosa en los síntomas gastrointestinales se centraron en la fructosa sola o en la fructosa en combinación con sorbitol. Sin embargo, estas dietas restringidas en fructosa estaban mal descritas. Dado que el exceso de fructosa a menudo se consume junto con otros carbohidratos de cadena corta que tienen efectos similares en el intestino (es decir, FODMAP), es el papel combinado de estos carbohidratos específicos en la patogenia de los síntomas gastrointestinales, a diferencia de sus efectos individualmente. [49–51], lo que provoca síntomas. La agrupación de estos carbohidratos fermentables como parte de la dieta baja en FODMAP se ha asociado con una mejoría de los síntomas en hasta tres cuartos de los pacientes con trastornos gastrointestinales funcionales. [40,41,44,82].
4.2.5 Recomendaciones
- Se modifica la ingesta de fructosa (en exceso con respecto a la glucosa) como un componente de la dieta baja en FODMAP. La reducción de todos los FODMAP de la dieta, en lugar de la fructosa sola, logra más beneficios, al reducir más los síntomas gastrointestinales.
- La “malabsorción de fructosa” no es un diagnóstico ni una entidad. Más bien, la fructosa de la dieta puede desencadenar síntomas gastrointestinales similares a los del SII, y sus efectos deben considerarse junto con los efectos de los otros FODMAP de la dieta (véase la sección 3).
- El valor clínico que tienen las pruebas de aliento para identificar la malabsorción de fructosa es limitado.
- Para los alimentos que deben evitarse, consulte la tabla de composición de FODMAP (Tabla 10).
4.3 Deficiencia de sacarasa–isomaltasa
La deficiencia de sacarasa-isomaltasa (también conocida como intolerancia a la sacarosa) generalmente se manifiesta temprano en la vida y puede ocasionar una mala absorción de los carbohidratos, causando síntomas de diarrea, distensión abdominal y dolor abdominal, similares a los síntomas del SII con predominio de diarrea. La causa de la deficiencia de sacarosa-isomaltasa es una reducida actividad de una enzima conocida como glucosidasa en el intestino delgado. La enzima participa normalmente en la digestión del almidón y los azúcares. Cuando la actividad de la glucosidasa está reducida, los carbohidratos, en particular la sacarosa, se comportan como FODMAP; se produce entonces un aumento de la actividad osmótica y de la fermentación en el intestino, lo que puede provocar síntomas de SII. [83]. La función de la deficiencia de sacarasa-isomaltasa en el SII de inicio tardío no está bien establecida.
4.3.1 Deficiencia congénita de sacarasa–isomaltasa
En la deficiencia de sacarasa-isomaltasa congénita, las mutaciones en el gen de la sacarasa-isomaltasa (SI) provocan síntomas graves. Se trata de una afección rara. Sin embargo, estudios recientes han identificado múltiples variaciones del gen SI con reducción de función. Alrededor del 2–9% de las personas de ascendencia norteamericana y europea pueden verse afectadas, lo que sugiere que posiblemente sea una condición subdiagnosticada. [84]. Sin embargo, aún no se ha demostrado si está patogénicamente involucrada con la inducción de síntomas en pacientes con trastornos gastrointestinales funcionales.
4.3.2 Deficiencia secundaria o adquirida de sacarasa–isomaltasa
Teóricamente también puede haber una deficiencia secundaria o adquirida de la sacarasa-isomaltasa, pero generalmente es transitoria. Los estudios en animales han demostrado que la atrofia de las vellosidades, como la que ocurre en la enfermedad celíaca no tratada, puede dar lugar a deficiencia de sacarasa-isomaltasa. Esto debería ser reversible al curarse la atrofia vellositaria. [84].
4.3.3 Diagnóstico
En niños se puede establecer un diagnóstico de deficiencia de sacarasa-isomaltasa mediante biopsias duodenales o yeyunales, para evaluar la actividad de la sacarasa, la lactasa, la isomaltasa y la maltasa [84]. Sin embargo, las muestras de biopsia deben congelarse inmediatamente y, debido al complejo proceso de congelado/descongelado requerido para el análisis de la muestra, los resultados pueden ser inexactos [85]. Existen otros métodos de diagnóstico, como las pruebas de aliento con sacarosa, pero la realización de pruebas de hidrógeno espirado en niños pequeños es problemática [85]. Desde hace un tiempo se dispone de la secuenciación genética para identificar formas de deficiencia de sacarasa-isomaltasa congénita [84], aunque estos resultados deben considerarse en el contexto del cuadro clínico. Existen escasos datos sobre el valor de realizar tales pruebas en adultos.
4.3.4 Tratamiento
Existe evidencia limitada para el tratamiento de la deficiencia de sacarosa-isomaltasa. Si bien la restricción de azúcares y almidón de la dieta es una de las opciones, esta estrategia ha sido poco estudiada. Los pacientes comienzan con una fase restrictiva inicial, y luego van reintroduciendo los azúcares gradualmente para determinar la tolerancia. Sin embargo, tales restricciones dietéticas son difíciles, y los pacientes a menudo no respetan las indicaciones. [85]. Una alternativa a la modificación de la dieta es el reemplazo de enzimas con sacarosidasa, que ha demostrado un buen efecto en estudios con muestras pequeñas [85,86]. Sin embargo, la suplementación con enzima es costosa y tal vez no se la obtenga en todo el mundo.
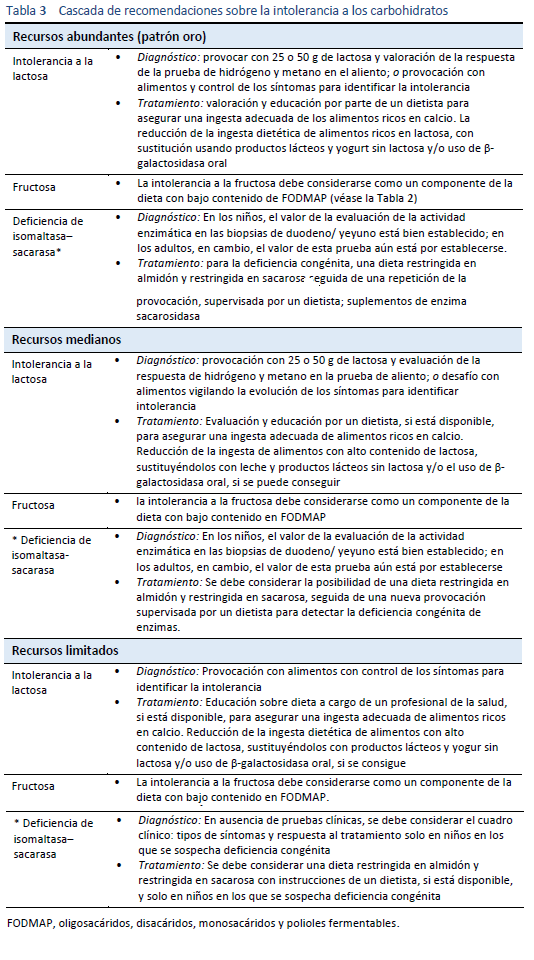
4.4 Directrices en cascada
Véase la sección 1.2 Cascadas, Tabla 3.
6.1 Abreviaciones

6.2 Organizaciones que publican directrices pertinentes
6.3 Referencias
1. Bai JC, Ciacci C, Corazza GR, Fried M, Olano C, Rostami-Nejad M, et al. Celiac disease. World Gastroenterology Organisation global guidelines [Internet]. Milwaukee, WI: World Gastroenterology Organisation; 2016 [cited 2017 Jul 19]. Available from: http://www.worldgastroenterology.org/guidelines/global-guidelines/celiac-disease/celiac-disease-english
2. Bai JC, Ciacci C. World Gastroenterology Organisation global guidelines: celiac disease. February 2017. J Clin Gastroenterol. 2017;51(9):755–68.
3. Anderson JW, Baird P, Davis RH, Ferreri S, Knudtson M, Koraym A, et al. Health benefits of dietary fiber. Nutr Rev. 2009;67(4):188–205.
4. Jones JM. CODEX-aligned dietary fiber definitions help to bridge the “fiber gap.” Nutr J. 2014;13:34.
5. Slavin JL. Position of the American Dietetic Association: health implications of dietary fiber. J Am Diet Assoc. 2008;108(10):1716–31.
6. Kim Y, Je Y. Dietary fiber intake and total mortality: a meta-analysis of prospective cohort studies. Am J Epidemiol. 2014;180(6):565–73.
7. Threapleton DE, Greenwood DC, Evans CEL, Cleghorn CL, Nykjaer C, Woodhead C, et al. Dietary fibre intake and risk of cardiovascular disease: systematic review and meta-analysis. BMJ. 2013;347:f6879.
8. Yang Y, Zhao L-G, Wu Q-J, Ma X, Xiang Y-B. Association between dietary fiber and lower risk of all-cause mortality: a meta-analysis of cohort studies. Am J Epidemiol. 2015;181(2):83–91.
9. Yao B, Fang H, Xu W, Yan Y, Xu H, Liu Y, et al. Dietary fiber intake and risk of type 2 diabetes: a dose-response analysis of prospective studies. Eur J Epidemiol. 2014;29(2):79–88.
10. American Association of Cereal Chemists. The definition of dietary fiber. Report of the Dietary Fiber Definition Committee to the Board of Directors of the American Association Of Cereal Chemists. Submitted January 10, 2001. Cereal Foods World. 2001;46(3):112–26.
11. Livingston KA, Chung M, Sawicki CM, Lyle BJ, Wang DD, Roberts SB, et al. Development of a publicly available, comprehensive database of fiber and health outcomes: rationale and methods. PloS One. 2016;11(6):e0156961.
12. Howlett JF, Betteridge VA, Champ M, Craig SAS, Meheust A, Jones JM. The definition of dietary fiber – discussions at the Ninth Vahouny Fiber Symposium: building scientific agreement. Food Nutr Res [Internet]. 2010 [cited 2017 Jan 15];54. Available from: http://www.ncbi.nlm.nih.gov/pmc/articles/PMC2972185/
13. McRorie JW, McKeown NM. Understanding the physics of functional fibers in the gastrointestinal tract: an evidence-based approach to resolving enduring misconceptions about insoluble and soluble fiber. J Acad Nutr Diet. 2017;117(2):251–64.
14. Eswaran S, Muir J, Chey WD. Fiber and functional gastrointestinal disorders. Am J Gastroenterol. 2013;108(5):718–27.
15. Maslowski KM, Mackay CR. Diet, gut microbiota and immune responses. Nat Immunol. 2011;12(1):5–9.
16. Slavin J. Fiber and prebiotics: mechanisms and health benefits. Nutrients. 2013;5(4):1417–35.
17. Christodoulides S, Dimidi E, Fragkos KC, Farmer AD, Whelan K, Scott SM. Systematic review with meta-analysis: effect of fibre supplementation on chronic idiopathic constipation in adults. Aliment Pharmacol Ther. 2016;44(2):103–16.
18. Lindberg G, Hamid SS, Malfertheiner P, Thomsen OO, Fernandez LB, Garisch J, et al. World Gastroenterology Organisation global guideline: Constipation--a global perspective. J Clin Gastroenterol. 2011;45(6):483–7.
19. Hunt R, Quigley E, Abbas Z, Eliakim A, Emmanuel A, Goh K-L, et al. Coping with common gastrointestinal symptoms in the community: a global perspective on heartburn, constipation, bloating, and abdominal pain/discomfort May 2013. J Clin Gastroenterol. 2014;48(7):567–78.
20. Rao SSC, Patcharatrakul T. Diagnosis and treatment of dyssynergic defecation. J Neurogastroenterol Motil. 2016;22(3):423–35.
21. Suares NC, Ford AC. Systematic review: the effects of fibre in the management of chronic idiopathic constipation. Aliment Pharmacol Ther. 2011;33(8):895–901.
22. McKenzie YA, Bowyer RK, Leach H, Gulia P, Horobin J, O’Sullivan NA, et al. British Dietetic Association systematic review and evidence-based practice guidelines for the dietary management of irritable bowel syndrome in adults (2016 update). J Hum Nutr Diet. 2016;29(5):549–75.
23. Nagarajan N, Morden A, Bischof D, King EA, Kosztowski M, Wick EC, et al. The role of fiber supplementation in the treatment of irritable bowel syndrome: a systematic review and meta-analysis. Eur J Gastroenterol Hepatol. 2015 Sep;27(9):1002–10.
24. Wedlake L, Slack N, Andreyev HJN, Whelan K. Fiber in the treatment and maintenance of inflammatory bowel disease: a systematic review of randomized controlled trials. Inflamm Bowel Dis. 2014;20(3):576–86.
25. Gibson PR. Use of the low-FODMAP diet in inflammatory bowel disease. J Gastroenterol Hepatol. 2017;32 Suppl 1:40–2.
26. Gearry RB, Irving PM, Barrett JS, Nathan DM, Shepherd SJ, Gibson PR. Reduction of dietary poorly absorbed short-chain carbohydrates (FODMAPs) improves abdominal symptoms in patients with inflammatory bowel disease-a pilot study. J Crohns Colitis. 2009;3(1):8–14.
27. Böhm SK. Risk factors for diverticulosis, diverticulitis, diverticular perforation, and bleeding: a plea for more subtle history taking. Viszeralmedizin. 2015;31(2):84–94.
28. Carabotti M, Annibale B, Severi C, Lahner E. Role of fiber in symptomatic uncomplicated diverticular disease: a systematic review. Nutrients. 2017;9(2):161.
29. Asano T, McLeod RS. Dietary fibre for the prevention of colorectal adenomas and carcinomas. Cochrane Database Syst Rev. 2002;(2):CD003430.
30. Murphy N, Norat T, Ferrari P, Jenab M, Bueno-de-Mesquita B, Skeie G, et al. Dietary fibre intake and risks of cancers of the colon and rectum in the European prospective investigation into cancer and nutrition (EPIC). PloS One. 2012;7(6):e39361.
31. Yao Y, Suo T, Andersson R, Cao Y, Wang C, Lu J, et al. Dietary fibre for the prevention of recurrent colorectal adenomas and carcinomas. Cochrane Database Syst Rev. 2017 Jan 8;1:CD003430.
32. Vanhauwaert E, Matthys C, Verdonck L, Preter VD. Low-residue and low-fiber diets in gastrointestinal disease management. Adv Nutr. 2015;6(6):820–7.
33. Butt J, Bunn C, Paul E, Gibson P, Brown G. The White Diet is preferred, better tolerated, and non-inferior to a clear-fluid diet for bowel preparation: A randomized controlled trial. J Gastroenterol Hepatol. 2016 Feb;31(2):355–63.
34. Global Nutrition and Policy Consortium. Dietary intake of major foods by region, 1990 [Internet]. 2017 [cited 2017 Apr 22]. Available from: http://www.globaldietarydatabase.org/dietary-data-by-region.html
35. World Health Organization. Healthy diet [Internet]. WHO. 2017 [cited 2017 Jan 18]. Available from: http://www.who.int/mediacentre/factsheets/fs394/en/
36. United States Department of Agriculture. Agricultural Research Service. USDA food composition databases [Internet]. 2017 [cited 2017 Apr 21]. Available from: https://ndb.nal.usda.gov/ndb/nutrients/index
37. European Food Information Council (EUFIC). Why we eat what we eat: the barriers to dietary and lifestyle change [Internet]. 2004 [cited 2018 May 19]. Available from: http://www.eufic.org/en/healthy-living/article/why-we-eat-what-we-eat-the-barriers-to-dietary-and-lifestyle-change
38. Ong DK, Mitchell SB, Barrett JS, Shepherd SJ, Irving PM, Biesiekierski JR, et al. Manipulation of dietary short chain carbohydrates alters the pattern of gas production and genesis of symptoms in irritable bowel syndrome. J Gastroenterol Hepatol. 2010;25(8):1366–73.
39. Barrett JS, Gearry RB, Muir JG, Irving PM, Rose R, Rosella O, et al. Dietary poorly absorbed, short-chain carbohydrates increase delivery of water and fermentable substrates to the proximal colon. Aliment Pharmacol Ther. 2010;31(8):874–82.
40. Halmos EP, Power VA, Shepherd SJ, Gibson PR, Muir JG. A diet low in FODMAPs reduces symptoms of irritable bowel syndrome. Gastroenterology. 2014;146(1):67-75.e5.
41. Eswaran SL, Chey WD, Han-Markey T, Ball S, Jackson K. A randomized controlled trial comparing the low FODMAP diet vs. modified NICE guidelines in US adults with IBS-D. Am J Gastroenterol. 2016;111(12):1824–32.
42. Staudacher HM, Lomer MCE, Anderson JL, Barrett JS, Muir JG, Irving PM, et al. Fermentable carbohydrate restriction reduces luminal bifidobacteria and gastrointestinal symptoms in patients with irritable bowel syndrome. J Nutr. 2012;142(8):1510–8.
43. McIntosh K, Reed DE, Schneider T, Dang F, Keshteli AH, De Palma G, et al. FODMAPs alter symptoms and the metabolome of patients with IBS: a randomised controlled trial. Gut. 2016;66(7):1241–51.
44. de Roest RH, Dobbs BR, Chapman BA, Batman B, O’Brien LA, Leeper JA, et al. The low FODMAP diet improves gastrointestinal symptoms in patients with irritable bowel syndrome: a prospective study. Int J Clin Pract. 2013;67(9):895–903.
45. Pedersen N, Vegh Z, Burisch J, Jensen L, Ankersen DV, Felding M, et al. Ehealth monitoring in irritable bowel syndrome patients treated with low fermentable oligo-, di-, mono-saccharides and polyols diet. World J Gastroenterol. 2014;20(21):6680–4.
46. Murray K, Wilkinson-Smith V, Hoad C, Costigan C, Cox E, Lam C, et al. Differential effects of FODMAPs (fermentable oligo-, di-, mono-saccharides and polyols) on small and large intestinal contents in healthy subjects shown by MRI. Am J Gastroenterol. 2014;109(1):110–9.
47. Major G, Pritchard S, Murray K, Alappadan JP, Hoad CL, Marciani L, et al. Colon hypersensitivity to distension, rather than excessive gas production, produces carbohydrate-related symptoms in individuals with irritable bowel syndrome. Gastroenterology. 2017;152(1):124-133.e2.
48. Gibson PR, Varney J, Malakar S, Muir JG. Food components and irritable bowel syndrome. Gastroenterology. 2015;148(6):1158-1174.e4.
49. Muir JG, Shepherd SJ, Rosella O, Rose R, Barrett JS, Gibson PR. Fructan and free fructose content of common Australian vegetables and fruit. J Agric Food Chem. 2007;55(16):6619–27.
50. Muir JG, Rose R, Rosella O, Liels K, Barrett JS, Shepherd SJ, et al. Measurement of short-chain carbohydrates in common Australian vegetables and fruits by high-performance liquid chromatography (HPLC). J Agric Food Chem. 2009;57(2):554–65.
51. Biesiekierski JR, Rosella O, Rose R, Liels K, Barrett JS, Shepherd SJ, et al. Quantification of fructans, galacto-oligosacharides and other short-chain carbohydrates in processed grains and cereals. J Hum Nutr Diet. 2011;24(2):154–76.
52. Yao CK, Tan H-L, van Langenberg DR, Barrett JS, Rose R, Liels K, et al. Dietary sorbitol and mannitol: food content and distinct absorption patterns between healthy individuals and patients with irritable bowel syndrome. J Hum Nutr Diet. 2014;27 Suppl 2:263–75.
53. Monash University. Download the low FODMAP diet app for on-the-go IBS support [Internet]. 2017 [cited 2017 Apr 21]. Available from: http://www.med.monash.edu/cecs/gastro/fodmap/iphone-app.html
54. Tuck CJ, Muir JG, Barrett JS, Gibson PR. Fermentable oligosaccharides, disaccharides, monosaccharides and polyols: role in irritable bowel syndrome. Expert Rev Gastroenterol Hepatol. 2014;8(7):819–34.
55. Barrett JS. How to institute the low-FODMAP diet. J Gastroenterol Hepatol. 2017;32 Suppl 1:8–10.
56. Tuck C, Barrett J. Re-challenging FODMAPs: the low FODMAP diet phase two. J Gastroenterol Hepatol. 2017;32 Suppl 1:11–5.
57. McMeans AR, King KL, Chumpitazi BP. Low FODMAP dietary food lists are often discordant. Am J Gastroenterol. 2017;112(4):655–6.
58. Barrett JS. Extending our knowledge of fermentable, short-chain carbohydrates for managing gastrointestinal symptoms. Nutr Clin Pract. 2013;28(3):300–6.
59. Payne AN, Chassard C, Lacroix C. Gut microbial adaptation to dietary consumption of fructose, artificial sweeteners and sugar alcohols: implications for host-microbe interactions contributing to obesity. Obes Rev. 2012;13(9):799–809.
60. Staudacher HM. Nutritional, microbiological and psychosocial implications of the low FODMAP diet. J Gastroenterol Hepatol. 2017;32 Suppl 1:16–9.
61. Ostgaard H, Hausken T, Gundersen D, El-Salhy M. Diet and effects of diet management on quality of life and symptoms in patients with irritable bowel syndrome. Mol Med Rep. 2012;5(6):1382–90.
62. Staudacher HM, Lomer MCE, Farquharson FM, Louis P, Fava F, Franciosi E, et al. A diet low in FODMAPs reduces symptoms in patients with irritable bowel syndrome and a probiotic restores bifidobacterium species: a randomized controlled trial. Gastroenterology. 2017;153(4):936–47.
63. Prince AC, Myers CE, Joyce T, Irving P, Lomer M, Whelan K. Fermentable carbohydrate restriction (low FODMAP diet) in clinical practice improves functional gastrointestinal symptoms in patients with inflammatory bowel disease. Inflamm Bowel Dis. 2016;22(5):1129–36.
64. Moore JS, Gibson PR, Perry RE, Burgell RE. Endometriosis in patients with irritable bowel syndrome: specific symptomatic and demographic profile, and response to the low FODMAP diet. Aust N Z J Obstet Gynaecol. 2017;57(2):201–5.
65. Iacovou M, Mulcahy EC, Truby H, Barrett JS, Gibson PR, Muir JG. Reducing the maternal dietary intake of indigestible and slowly absorbed short-chain carbohydrates is associated with improved infantile colic: a proof-of-concept study. J Hum Nutr Diet. 2017;31(2):256–65.
66. Marum AP, Moreira C, Saraiva F, Tomas-Carus P, Sousa-Guerreiro C. A low fermentable oligo-di-mono saccharides and polyols (FODMAP) diet reduced pain and improved daily life in fibromyalgia patients. Scand J Pain. 2016;13:166–72.
67. Tan VP. The low-FODMAP diet in the management of functional dyspepsia in East and Southeast Asia. J Gastroenterol Hepatol. 2017;32 Suppl 1:46–52.
68. Shaukat A, Levitt MD, Taylor BC, MacDonald R, Shamliyan TA, Kane RL, et al. Systematic review: effective management strategies for lactose intolerance. Ann Intern Med. 2010;152(12):797–803.
69. Lomer MCE, Parkes GC, Sanderson JD. Review article: lactose intolerance in clinical practice – myths and realities. Aliment Pharmacol Ther. 2008;27(2):93–103.
70. Itan Y, Jones BL, Ingram CJ, Swallow DM, Thomas MG. A worldwide correlation of lactase persistence phenotype and genotypes. BMC Evol Biol. 2010;10:36.
71. Matthews SB, Waud JP, Roberts AG, Campbell AK. Systemic lactose intolerance: a new perspective on an old problem. Postgrad Med J. 2005;81(953):167–73.
72. Crittenden RG, Bennett LE. Cow’s milk allergy: a complex disorder. J Am Coll Nutr. 2005;24(6 Suppl):582S-91S.
73. Zhu Y, Zheng X, Cong Y, Chu H, Fried M, Dai N, et al. Bloating and distention in irritable bowel syndrome: the role of gas production and visceral sensation after lactose ingestion in a population with lactase deficiency. Am J Gastroenterol. 2013;108(9):1516–25.
74. World Gastroenterology Organisation. WGO handbook on diet and the gut. World Digestive Health Day WDHD — May 29, 2016 [Internet]. Makharia GK, Sanders DS, editors. Milwaukee, WI: World Gastroenterology Organisation and WGO Foundation; 2016 [cited 2017 Mar 24]. Available from: http://www.worldgastroenterology.org/UserFiles/file/WGOHandbookonDietandtheGut_2016_Final.pdf
75. O’Connell S, Walsh G. Physicochemical characteristics of commercial lactases relevant to their application in the alleviation of lactose intolerance. Appl Biochem Biotechnol. 2006;134(2):179–91.
76. Montalto M, Nucera G, Santoro L, Curigliano V, Vastola M, Covino M, et al. Effect of exogenous beta-galactosidase in patients with lactose malabsorption and intolerance: a crossover double-blind placebo-controlled study. Eur J Clin Nutr. 2005;59(4):489–93.
77. Lin MY, Dipalma JA, Martini MC, Gross CJ, Harlander SK, Savaiano DA. Comparative effects of exogenous lactase (beta-galactosidase) preparations on in vivo lactose digestion. Dig Dis Sci. 1993;38(11):2022–7.
78. Rosado JL, Solomons NW, Lisker R, Bourges H. Enzyme replacement therapy for primary adult lactase deficiency. Effective reduction of lactose malabsorption and milk intolerance by direct addition of beta-galactosidase to milk at mealtime. Gastroenterology. 1984;87(5):1072–82.
79. Barrett JS, Gibson PR. Fructose and lactose testing. Aust Fam Physician. 2012;41(5):293–6.
80. Yao CK, Tuck CJ, Barrett JS, Canale KE, Philpott HL, Gibson PR. Poor reproducibility of breath hydrogen testing: Implications for its application in functional bowel disorders. United Eur Gastroenterol J. 2017;5(2):284–92.
81. Marriott BP, Cole N, Lee E. National estimates of dietary fructose intake increased from 1977 to 2004 in the United States. J Nutr. 2009;139(6):1228S-1235S.
82. Staudacher HM, Whelan K, Irving PM, Lomer MCE. Comparison of symptom response following advice for a diet low in fermentable carbohydrates (FODMAPs) versus standard dietary advice in patients with irritable bowel syndrome. J Hum Nutr Diet. 2011;24(5):487–95.
83. Henström M, Diekmann L, Bonfiglio F, Hadizadeh F, Kuech E-M, von Köckritz-Blickwede M, et al. Functional variants in the sucrase–isomaltase gene associate with increased risk of irritable bowel syndrome. Gut. 2018;67:263–70.
84. Cohen SA. The clinical consequences of sucrase–isomaltase deficiency. Mol Cell Pediatr. 2016;3(1):5.
85. Puntis JWL, Zamvar V. Congenital sucrase-isomaltase deficiency: diagnostic challenges and response to enzyme replacement therapy. Arch Dis Child. 2015;100(9):869–71.
86. Harms H-K, Bertele-Harms R-M, Bruer-Kleis D. Enzyme-substitution therapy with the yeast Saccharomyces cerevisiae in congenital sucrase–isomaltase deficiency. N Engl J Med. 1987;316(21):1306–9.
87. Portincasa P, Bonfrate L, de Bari O, Lembo A, Ballou S. Irritable bowel syndrome and diet. Gastroenterol Rep. 2017;5(1):11–9.
88. Ford AC, Vandvik PO. Irritable bowel syndrome: dietary interventions. BMJ Clin Evid. 2015;2015:pii: 0410.
89. Bhat K, Harper A, Gorard DA. Perceived food and drug allergies in functional and organic gastrointestinal disorders. Aliment Pharmacol Ther. 2002;16(5):969–73.
90. Monsbakken KW, Vandvik PO, Farup PG. Perceived food intolerance in subjects with irritable bowel syndrome — etiology, prevalence and consequences. Eur J Clin Nutr. 2006;60(5):667–72.
91. Lacy BE. The science, evidence, and practice of dietary interventions in irritable bowel syndrome. Clin Gastroenterol Hepatol. 2015;13(11):1899–906.
92. Harvie RM, Chisholm AW, Bisanz JE, Burton JP, Herbison P, Schultz K, et al. Long-term irritable bowel syndrome symptom control with reintroduction of selected FODMAPs. World J Gastroenterol. 2017;23(25):4632–43.
93. World Gastroenterology Organisation. Global guidelines [Internet]. 2018 [cited 2018 May 19]. Available from: http://www.worldgastroenterology.org/guidelines/global-guidelines
94. Quigley EMM, Fried M, Gwee K-A, Khalif I, Hungin APS, Lindberg G, et al. World Gastroenterology Organisation global guidelines. Irritable bowel syndrome: a global perspective. Update September 2015. J Clin Gastroenterol. 2016;50(9):704–13.
95. Shahbazkhani B, Sadeghi A, Malekzadeh R, Khatavi F, Etemadi M, Kalantri E, et al. Non-celiac gluten sensitivity has narrowed the spectrum of irritable bowel syndrome: a double-blind randomized placebo-controlled trial. Nutrients. 2015;7(6):4542–54.
96. Eswaran S, Goel A, Chey WD. What role does wheat play in the symptoms of irritable bowel syndrome? Gastroenterol Hepatol. 2013;9(2):85–91.
97. Barmeyer C, Schumann M, Meyer T, Zielinski C, Zuberbier T, Siegmund B, et al. Long-term response to gluten-free diet as evidence for non-celiac wheat sensitivity in one third of patients with diarrhea-dominant and mixed-type irritable bowel syndrome. Int J Colorectal Dis. 2017;32(1):29–39.
98. Aziz I, Trott N, Briggs R, North JR, Hadjivassiliou M, Sanders DS. Efficacy of a gluten-free diet in subjects with irritable bowel syndrome–diarrhea unaware of their HLA-DQ2/8 genotype. Clin Gastroenterol Hepatol. 2016;14(5):696-703.e1.
99. Carroccio A, Mansueto P, Iacono G, Soresi M, D’Alcamo A, Cavataio F, et al. Non-celiac wheat sensitivity diagnosed by double-blind placebo-controlled challenge: exploring a new clinical entity. Am J Gastroenterol. 2012;107(12):1898–906.
100. Carroccio A, D’Alcamo A, Iacono G, Soresi M, Iacobucci R, Arini A, et al. Persistence of nonceliac wheat sensitivity, based on long-term follow-up. Gastroenterology. 2017;153(1):56-58.e3.
101. Skodje GI, Sarna VK, Minelle IH, Rolfsen KL, Muir JG, Gibson PR, et al. Fructan, rather than gluten, induces symptoms in patients with self-reported non-celiac gluten sensitivity. Gastroenterology. 2018;154(3):529-539.e2.
102. Gibson PR, Skodje GI, Lundin KEA. Non-coeliac gluten sensitivity. J Gastroenterol Hepatol. 2017;32 Suppl 1:86–9.
103. Molina-Infante J, Carroccio A. Suspected nonceliac gluten sensitivity confirmed in few patients after gluten challenge in double-blind, placebo-controlled trials. Clin Gastroenterol Hepatol. 2017;15(3):339–48.
104. Moayyedi P, Quigley EMM, Lacy BE, Lembo AJ, Saito YA, Schiller LR, et al. The effect of dietary intervention on irritable bowel syndrome: a systematic review. Clin Transl Gastroenterol. 2015;6(8):e107.
105. World Health Organization. WHO guidelines on nutrition [Internet]. WHO. 2018 [cited 2017 Aug 19]. Available from: http://www.who.int/publications/guidelines/nutrition/en/
106. McClave SA, DiBaise JK, Mullin GE, Martindale RG. ACG clinical guideline: nutrition therapy in the adult hospitalized patient. Am J Gastroenterol. 2016;111(3):315–34.
107. Ludvigsson JF, Bai JC, Biagi F, Card TR, Ciacci C, Ciclitira PJ, et al. Diagnosis and management of adult coeliac disease: guidelines from the British Society of Gastroenterology. Gut. 2014;63(8):1210–28.
108. National Institute for Health and Care Excellence (NICE). Diet, nutrition and obesity [Internet]. 2018 [cited 2018 May 19]. Available from: https://www.nice.org.uk/resources/lifestyle-and-wellbeing/diet--nutrition-and-obesity
109. North American Society for Pediatric Gastroenterology, Hepatology and Nutrition (NASPGHAN). Nutrition & obesity [Internet]. 2016 [cited 2018 May 19]. Available from: http://www.naspghan.org/content/55/en/Nutrition-and-Obesity