1. Introdução
Em 21 de maio de 2010, a 63ª Assembleia Mundial da Organização Mundial da Saúde adotou a resolução que institui o dia 28 de julho como “Dia mundial contra a Hepatite” e declarou que “este apoio por parte dos estados membros convoca a OMS para desenvolver uma abordagem integral da prevenção e controle dessas patologias.” As doenças eram as hepatites virais da A, B, C e E. Esta segunda resolução associada à hepatopatia alcoólica, constitui a primeira declaração formal da OMS reconhecendo que a carga da doença hepática é um importante problema de saúde pública no mundo. No entanto, embora a hepatite viral e a hepatopatia alcoólica sejam cruciais para a saúde mundial, não são as únicas doenças responsáveis pela carga que representa a patologia hepática na saúde mundial (de fato, não são as mais importantes). Nas últimas duas décadas foi ficando cada vez mais claro que a doença hepática gordurosa não alcoólica (DHGNA, ou NAFLD em inglês) e a esteatohepatite não alcoólica (EHNA ou NASH em inglês) são, hoje, a causa mais frequente de doença hepática nos países ocidentais. A prevalência da DHGNA duplicou nos últimos 20 anos, embora tenha se mantido estável, ou até diminuído, em outras doenças hepáticas crônicas. Informação recente confirma que DHGNA e EHNA têm a mesma importância no Médio e Extremo Oriente, África, América Latina e Caribe.
A DHGNA é uma doença caracterizada por acúmulo excessivo de gordura em forma de triglicérides (esteatose) no fígado (histológicamente acima de 5% dos hepatócitos). Um subgrupo de pacientes com DHGNA apresenta dano e inflamação dos hepatócitos, além do excesso de gordura (esteatohepatite). Esta última condição, chamada EHNA, é virtualmente indistinguível histológicamente da esteatohepatite alcoólica (EHA). Enquanto a esteatose simples observada na DHGNA não envolve aumento da morbidade e mortalidade a curto prazo, a progressão dessa condição para EHNA aumenta drasticamente o risco de cirrose, insuficiência hepática, e carcinoma hepatocelular (CHC). A cirrose por EHNA é a principal causa de indicação de transplante hepático. Embora a mobilidade e a mortalidade por causa hepática estejam muito aumentadas nos pacientes com EHNA, a correlação é ainda maior com a mobilidade e mortalidade por doenças cardiovasculares.
Tabela 1 Mortalidade em DHGNA/EHNA

Em geral, considera-se que a EHNA é a expressão hepática da síndrome metabólica— associada a doenças como diabetes mellitus tipo 2, resistência à insulina, obesidade central (do tronco), dislipidemia, (baixos níveis de colesterol de lipoproteína de alta densidade (HDL), hipertrigliceridemia), e hipertensão. Atualmente, o diabetes e a obesidade configuram-se hoje como uma epidemia mundial. Em 2008, pelo menos 1,46 bilhão de adultos e 170 milhões meninos apresentaram sobrepeso ou obesidade no mundo. Em alguns lugares da África tem mais crianças obesas do que desnutridas. Os números seguem aumentando, indicando que a EHNA é um problema hepático cada vez mais comum, tanto nos países ricos como nos pobres, aumentando a carga global das hepatopatias, afetando a saúde pública e os custos da atenção sanitária no mundo. Estima-se que a DHGNA/EHNA vai aumentar em 26% os custos médicos diretos e indiretos em 5 anos.
Tabela 2 Identificação clínica da síndrome metabólica (declaração científica da American Heart Association e o National Heart, Lung, and Blood Institute dos Estados Unidos)
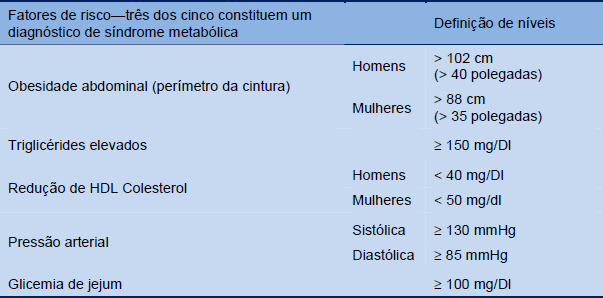
HDL, lipoproteína de alta densidade.
A causa exata da EHNA não está clara, mas com certeza se pode afirmar que não é a mesma em todos os pacientes. Embora esteja muito associada à resistência à insulina, obesidade e síndrome metabólica, nem todos os pacientes com estas condições evoluem para DHGNA/EHNA, e nem todos os pacientes com DHGNA/ EHNA sofrem estas condições. No entanto, como foi mencionado antes, a EHNA é uma condição potencialmente fatal, que leva à cirrose, insuficiência hepática, e CHC.
Não existe nenhum tratamento estabelecido nem diretrizes clínicas baseadas em evidência. Não há ensaios controlados prospectivos duplo-cego adequados para fornecer a informação necessária para criar uma diretriz baseada em evidência. Esta Diretriz Mundial pretende refletir as melhores opiniões de um grupo de especialistas de todas as áreas do mundo abrangendo todos os aspectos deste problema, as melhores abordagens para diagnosticar e tratar esta doença, levando em conta os recursos disponíveis em nível local.
Cascatas—enfoque segundo os recursos disponíveis
Nas regiões e países que dispõem de todos os testes diagnósticos e opções de tratamento médico para manejo da EHNA, é factível utilizar uma abordagem de padrão ouro. No entanto, alguns recursos não estão disponíveis em todos os países. Com suas cascatas de diagnóstico e tratamento, as Diretrizes da Organização Mundial de Gastroenterologia apresentam uma abordagem que leva em conta a disponibilidade desses recursos.
Cascata: conjunto hierárquico de opções diagnósticas, terapêuticas e de tratamento para manejar o risco e a doença, catalogados segundo os recursos disponíveis
2. Epidemiologia
A EHNA é uma doença hepática de importância crescente, com distribuição mundial intimamente associada ao diabetes e à obesidade, duas patologias que atingiram proporções epidémicas. Estima-se que pelo menos 1,46 bilhão de adultos em todo o mundo são obesos. Nos EUA, calcula-se que cerca de 6 milhões de indivíduos evoluíram para EHNA e uns 600.000 para cirrose associada à EHNA. Existem importantes diferenças culturais e geográficas na prevalência da obesidade.
Apesar da maioria dos países ocidentais ter como imagem corporal preferida - especialmente nas mulheres- a magreza extrema, com um mínimo de gordura corporal, isso não acontece necessariamente em nível mundial. Em muitas outras culturas a obesidade é considerada algo desejável, e vista também como um sinal claro da prosperidade (ver, por exemplo, a informação do Egito apresentada a seguir).
Nos EUA, a obesidade é epidêmica principalmente nos grupos de nível socioeconômico mais baixos que consomem alimentos de alto valor calórico e ricos em gorduras (comida-lixo). O oposto acontece em muitos países mais pobres, onde a população de melhor nível educativo e socioeconômico tem a maior prevalência de obesidade.
Dados regionais sobre obesidade e sobrepeso
Tabela 3 Dados regionais sobre obesidade e sobrepeso (exemplos representativos)
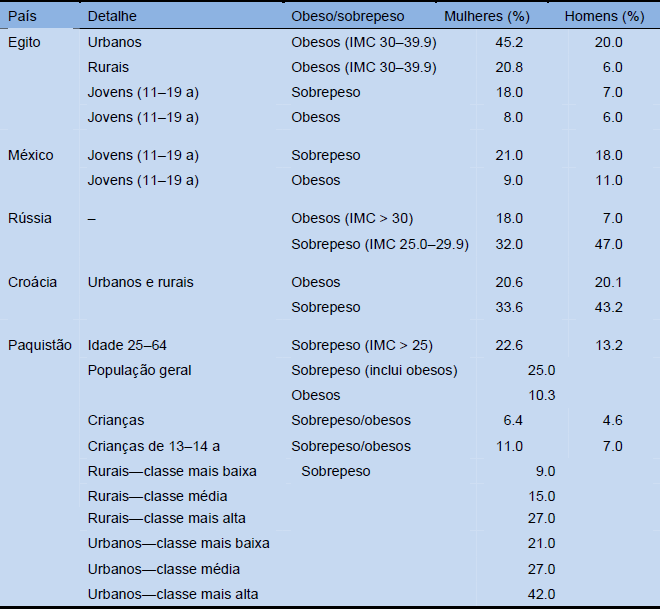
IMC, Índice de massa corporal.
Fig. 1 Prevalência estimada da obesidade (IMC > 25) em indivíduos de sexo masculino e feminino com idades acima de 15 anos (2010).
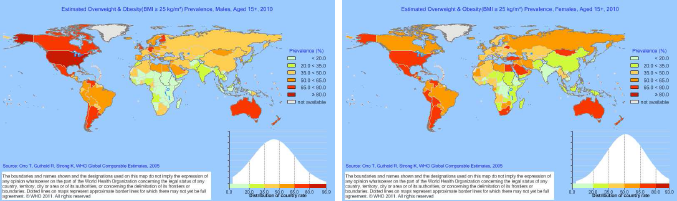
Tabela 4 Sobrepeso e obesidade — resumo da prevalência por região (2004)
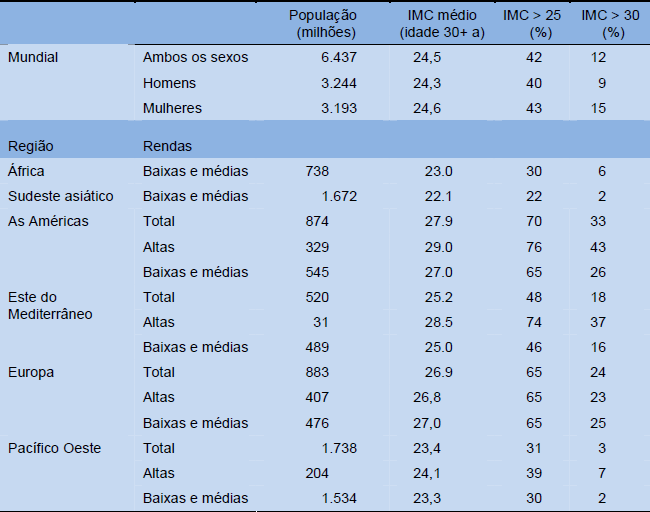
Fonte: OMS 2009 [25]. Clique aqui para acessar a fonte.
Prevalência da DHGNA e EHNA
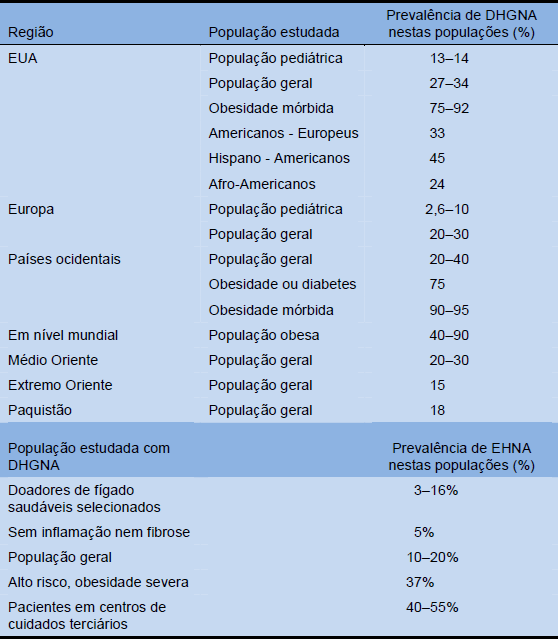
Tabela 5 Prevalências estimadas da DHGNA e EHNA. Os relatórios sobre prevalência da DHGNA e EHNA variam substancialmente porque variam as definições, devido às diferenças nas populações estudadas e métodos diagnósticos utilizados
3. Patogênese e fatores de risco
A EHNA representa a forma histológica mais severa da doença hepática gordurosa não alcoólica (DHGNA), caracterizada pelo acúmulo de gordura no fígado quando este excede 5% do seu peso. Os critérios uniformes para diagnóstico e estadiamento da EHNA ainda estão sendo discutidos (ver os detalhes mais adiante).
A resistência à insulina está associada à obesidade sendo um elemento central na patogênese da DHGNA. Além disso, o estresse oxidativo e as citocinas são fatores importantes que, em conjunto, contribuem para a esteatose e progressão do dano hepático em indivíduos geneticamente susceptíveis.
Os componentes histológicos chave da EHNA são esteatose, balonização hepatocelular, e inflamação lobular; a fibrose não é parte da definição histológica de EHNA. No entanto, o grau de fibrose observável na biópsia hepática (estádio) serve para predizer o prognóstico, mas não acontece assim com o grau de inflamação e necrose revelados na biópsia hepática (grau).
A doença pode ser assintomática durante anos, ou pode evoluir para cirrose e carcinoma hepatocelular.
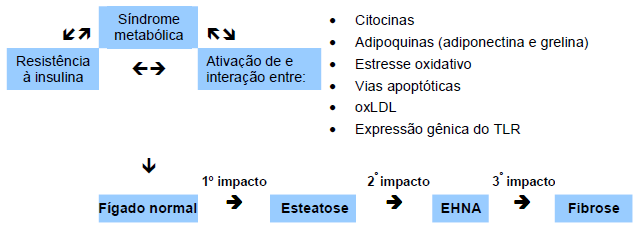
A hipótese mais aceita para a patogênese da EHNA é a “hipótese dos múltiplos impactos”, onde a síndrome metabólica exerce um importante papel devido à resistência à insulina e ao processo pró-inflamatório mediado por diferentes proteínas e componentes imunitários. A identidade dos múltiplos “impactos” é diferente em cada paciente e até hoje não está bem definida.
Fig. 2 Hipótese de “múltiplos impactos” para esteatohepatite não alcoólica (EHNA). oxLDL, lipoproteína de baixa densidade oxidada; TLR, receptor Toll-like.
Fatores de risco e condições associadas
As características de uma população de baixo risco são: ser jovem, saudável, baixo consumo de álcool, e ausência de obesidade.
Tabela 6 Fatores de risco e condições associadas
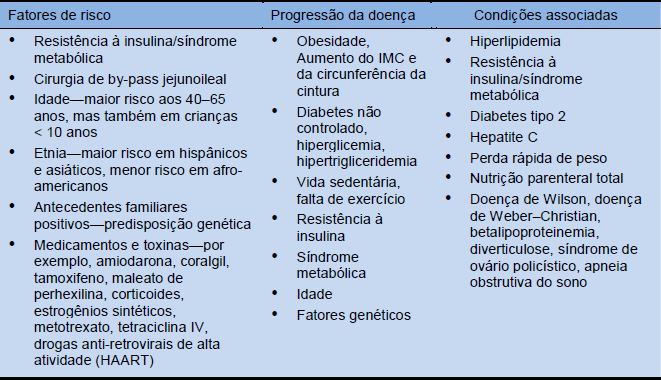
Tabela 7 Cálculo da resistência à insulina

HOMA, modelo de avaliação da homeostase; QUICKI, índice quantitativo de verificação da sensibilidade à insulina.
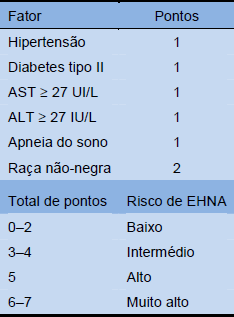
Tabela 8 Sistema de escore da EHNA na obesidade mórbida
Prognóstico e complicações
- Progressão da doença de DHGNA para EHNA para cirrose/insuficiência hepática e CHC.
- A DHGNA não exacerba a hepatotoxicidade, e os efeitos colaterais dos agentes farmacológicos, incluindo os inibidores da HMG-CoA reductase, não são mais propensos a ocorrer.
- A coexistência de DHGNA com obesidade e fatores metabólicos conexos pode exacerbar outras doenças hepáticas—por exemplo, a hepatopatia alcoólica.
- A coexistência de DHGNA com hepatite C ou vírus da imunodeficiência humana (HIV) agrava o prognóstico e diminui a resposta ao tratamento.
- A Hepatite C, genótipo 3, é comumente associada à esteatose hepática; pode confundir o diagnóstico de hepatite C, da EHNA e dos dois juntos.
- A biópsia hepática pode determinar a severidade da doença, mas foi confirmado que somente a fibrose (e não a inflamação ou necrose), prediz o prognóstico da doença.
- Pode haver progressão histológica até hepatopatia terminal: EHNA + fibrose em ponte ou cirrose.
- A EHNA terminal é frequentemente uma causa pouco conhecida de cirrose criptogênica; a fibrose progressiva pode ver-se obscurecida pela esteatose estável, ou com melhoria, e pelas características sorológicas, especialmente nos pacientes com EHNA mais idosos.
- A cirrose associada à EHNA (criptogênica) aumenta o risco de carcinoma hepatocelular (CHC).
- Causas de morte nos pacientes cirróticos com EHNA:
- Insuficiência hepática
- Sepse
- Hemorragia varicosa
- CHC
- Doença cardiovascular
Tabela 9 Sobrevivência da EHNA comparada com a da esteatose simples e da esteatohepatite alcoólica (EHA)

Tabela 10 Progressão da doença de DHGNA para EHNA para cirrose/insuficiência hepática e CHC. Os resultados dos estudos de prevalência e incidência variam substancialmente devido às diferentes definições, diferentes populações estudadas, e os diferentes métodos diagnósticos empregados
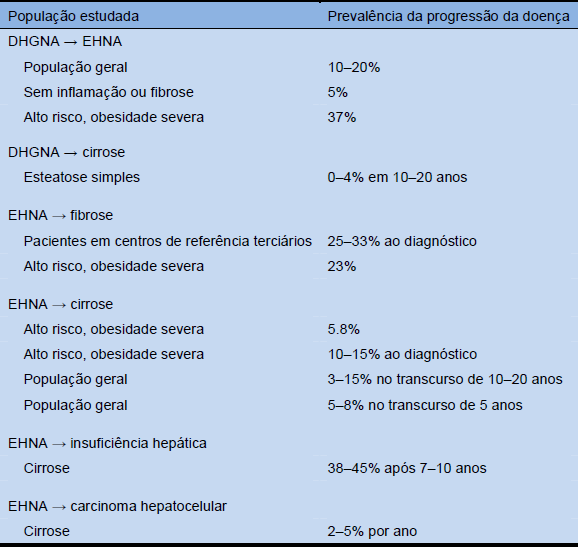
- Preditores independentes para progressão da fibrose:
- Idade > 45–50
- IMC > 28–30 kg/m2
- Grau de resistência à insulina
- Diabetes
- Hipertensão
- Impacto negativo sobre a sobrevivência de EHNA:
- Diabetes e níveis séricos elevados de alanina (ALT) e aspartato aminotransferase (AST)
- dade avançada e presença de inflamação necrótica na biópsia hepática inicial
- Idade avançada, alteração na glicemia de jejum, e presença de cirrose
4. Diagnóstico
Anamnese e avaliação clínica do paciente
- Sintomas do paciente:
- Na maioria dos casos, a EHNA não provoca nenhum sintoma específico.
- Às vezes há sintomas vagos de fadiga, mal-estar e desconforto abdominal.
- A presença de qualquer um dos seguintes elementos, especialmente com antecedentes de AST/ALT, poderia justificar um exame para descartar DHGNA/EHNA:
- Presença de obesidade, especialmente obesidade mórbida (IMC > 35)
- Diagnóstico de diabetes mellitus tipo 2
- Diagnóstico de síndrome metabólica
- Antecedentes de apneia obstrutiva do sono
- Presença de resistência à insulina (veja abaixo e Tabela 7)
- Elevação crônica de AST/ALT, sem outra explicação
- Antecedentes detalhados de consumo de álcool do paciente—limiar < 20 g/dia nas mulheres, < 30 g/dia nos homens. Isto é crítico, não existe nenhum teste diagnóstico de confiança que possa fazer a distinção entre EHA e EHNA.
- Os questionários especializados ou sistemas de escore utilizados devem ser apropriados para avaliação do consumo de álcool.
- Questionário CAGE: CAGE é a regra mnemotécnica para as quatro perguntas: Alguma vez sentiu que deveria diminuir a quantidade de bebida alcoólica ou de parar de beber? (Cut down) As pessoas o(a) aborrecem porque criticam o seu modo de tomar bebida alcoólica? (Annoyed) O(A) senhor(a) se sente chateado(a) consigo(a) mesmo(a) pela maneira como costuma tomar bebida alcoólica? (Guilty) Costuma tomar bebidas alcoólicas pela manhã para diminuir o nervosismo ou ressaca? (Eye-opener) CAGE é um método muito usado na detecção de alcoolismo. Se pelo menos uma das perguntas obtém resposta afirmativa, e se a pontuação da Teste de Identificação de Transtornos devido ao uso de Álcool (AUDIT, em inglês) é maior que 8 o consumo de álcool clinicamente relevante é confirmado.
- Embora seja recomendado evitar o consumo de álcool na presença de hepatopatia, isso pode causar problemas em pacientes com síndrome metabólica com coronariopatia documentada, pois foi demonstrado que um consumo modesto de vinho poderia ser benéfico neles. Estudos limitados sugerem que o consumo de vinho em quantidades modestas (0.12 L/4 onças ao dia) pode até diminuir a prevalência da DHGNA. Sua eficácia como tratamento de DHGNA pré-existente não foi estudada.
- A obesidade central está associada à severidade da inflamação na biópsia, e a lipohipertrofia dorso-cervical (pescoço de búfalo) está associada à lesão hepatocítica.
- Achados físicos no caso de progressão da hepatopatia ou hepatopatia avançada: telangiectasias (aranha vascular), ascite, hepatomegalia, esplenomegalia, eritema palmar, icterícia, encefalopatia hepática.
Achados de laboratório de rutina e exames imagiológicos
- Elevação de ALT e AST:
- Em 10% dos pacientes com EHNA, ALT e AST podem ser normais, especialmente em pacientes com esteatose simples.
- íveis de ferritina anormais na presença de saturação da transferrina normal deveriam sugerir sempre descartar EHNA.
- Razão AST/ALT < 1— este quociente é geralmente > 2 na hepatite alcoólica.
- Resultados típicos dos exames imagiológicos confirmando acumulação de gordura no fígado:
- Ressonância magnética (RMN): tem um valor quantitativo, mas não pode distinguir entre EHNA e EHA.
- A ecografia é o exame mais utilizado para despistagem do fígado gorduroso.
Nenhum exame imagiológico pode identificar a gordura com exatidão se ela é < 33%, nem permite distinguir entre EHNA e EHA.
Exames para descartar:
- Hepatite viral—antígeno de superfície da hepatite B, anticorpo do vírus da hepatite C ou ARN-VHC, anticorpo IgM contra hepatite A, anticorpo contra hepatite E (em determinadas localizações geográficas); cabe destacar que hepatite viral e DHGNA/EHNA podem coexistir em um mesmo paciente.
- Doença hepática induzida por álcool incluindo esteatohepatite alcoólica.
- Doença hepática autoimune.
- Causas congênitas de doença hepática crônica: hemocromatose hereditária, doença de Wilson, deficiência de alfa-1-antitripsina, síndrome de ovário policístico.
- Doença hepática induzida por medicamentos.
Exames de laboratório utilizados para fins de investigação, sistemas de escore, e modalidades imagiológicas
Foram feitas muitas tentativas de desenvolver sistemas de escore ou técnicas de imagem que permitam o diagnóstico não invasivo de EHNA para poder prescindir da biópsia hepática. Até hoje, nenhum deles foi testado com suficiente rigor em estudos prospectivos duplo-cego, nem foi provada sua habilidade para predizer prognóstico ou resposta ao tratamento. A maioria dos testes sorológicos/escores especiais estão disponíveis só em laboratórios específicos ou laboratórios de investigação e a um custo considerável, sendo, portanto, de pouco valor em países com recursos limitados. As modalidades de imaginologia especializada, entre as quais se inclui o FibroScan, que utiliza um inovador “parâmetro de atenuação monitorada”, e a tomografia por emissão de pósitrons (PET) têm as mesmas limitações relacionadas quanto à sua pouca disponibilidade, seus altos custos e a falta de suficientes dados controlados.
No artigo de Dowman e col. pode-se encontrar uma ampla revisão e informação das diferentes modalidades atualmente disponíveis. [7]. Ratziu e col. [11] publicaram outra análise detalhada dos aspectos problemáticos. Os métodos em questão parecem ser muito promissores para o futuro, mas não podem ser recomendados para uso geral neste momento.
Biópsia hepática
Embora seja invasiva e contenha potencial de erros de amostragem e inconsistências na interpretação da histopatologia, a biópsia hepática é requerida para estabelecer o diagnóstico e estadiamento da EHNA. O sistema de escore histológico mais comumente utilizado na atualidade é mostrado na Tabela 11. Ele é usado principalmente em ensaios controlados destinados a avaliar os efeitos de terapias experimentais, e nem tanto para estabelecer diagnóstico de EHNA. Foi validado independentemente sendo aplicável tanto nas populações adultas como pediátricas com DHGNA/EHNA. Sem biópsia hepática não existe maneira confiável de distinguir entre DHGNA/ALD e EHNA/EHA. Por causa das dificuldades na correta interpretação da biópsia hepática, é recomendado que seja lida por um patologista especializado em fígado com experiência neste diagnóstico histopatológico.
Tabela 11 Sistema de escore histológico da Rede de Pesquisa Clínica sobre EHNA
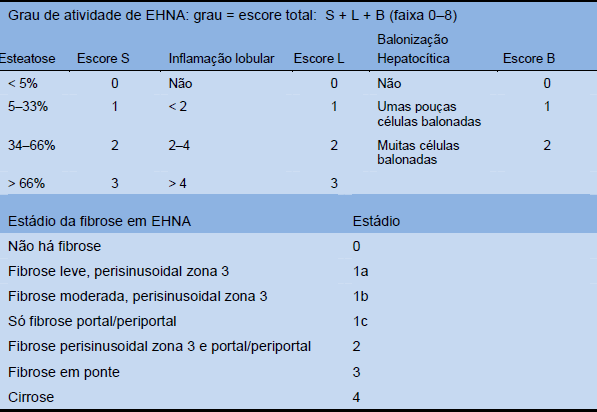
Fonte: Kleiner e col., Hepatology 2005;41:1313–21 [35].
A biópsia hepática e a histologia são indicadas para confirmar um diagnóstico de EHNA, para a classificação e estadiamento da doença, e para descartar outros diagnósticos na presença de um ou mais dos seguintes achados:
- Ferritina sérica anormal sem elevação da saturação da transferrina
- Citopenia
- Esplenomegalia
- Sinais clínicos de hepatopatia crônica
- Diabetes e elevação anormal e persistente de AST/ALT
- Obesidade e idade > 45 ou AST/ALT anormais
- Hepatomegalia inexplicada
Tabela 12 Exames para diagnóstico de fígado gorduroso
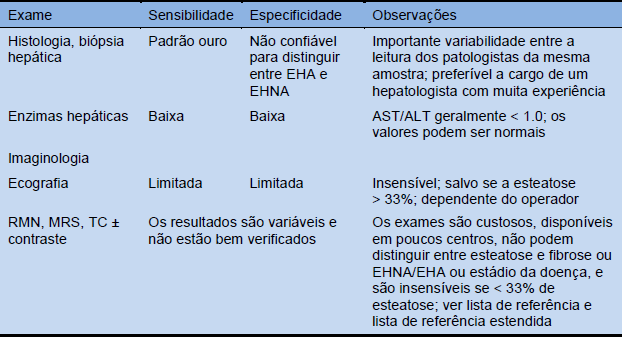
ALT, alanina aminotransferase; EHA, esteatohepatite alcoólica; AST, aspartato aminotransferase; TC, tomografia computadorizada; RMN, ressonância magnética nuclear; MRS, espectroscopia por ressonância magnética; EHNA, esteatohepatite não alcoólica.
Estratégia diagnóstica para EHNA
Fig. 3 Algoritmo de tratamento da DHGNA. Baseado em Rafiq e Younossi [10].
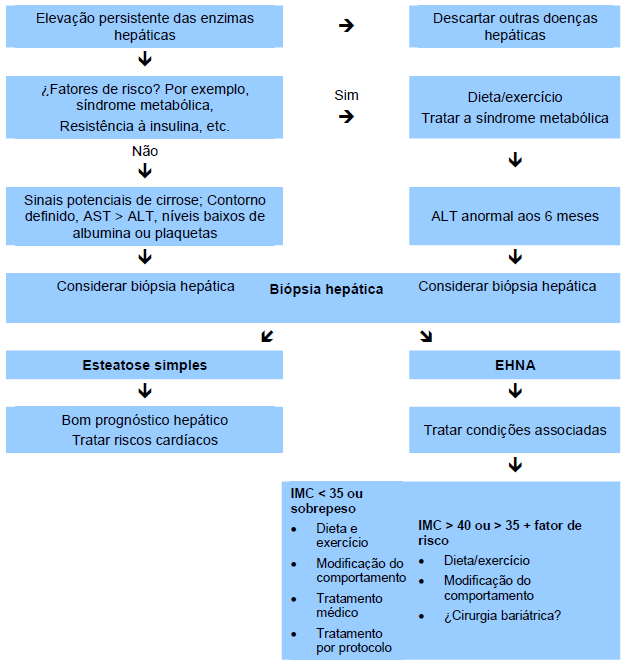
Determinação das enzimas hepáticas e ecografia do fígado:
- Em pacientes que consultam por resistência à insulina/síndrome metabólica/diabetes
Procedimentos imagiológicos para avaliar a esteatose:
- Em pacientes com enzimas hepáticas elevadas
Biópsia hepática:
- Pode estar indicada se há forte suspeita de fibrose avançada, quando as enzimas hepáticas estão elevadas e a ecografia é positiva para esteatose.
- Para determinar a severidade da doença/fibrose, quando os testes não-invasivos não são concluintes.
- Indicada em pacientes com doença hepática crônica (além de DHGNA) e testes positivos para fatores de risco metabólicos, resistência à insulina, e esteatose na ecografia.
- Se a ferritina está elevada com saturação normal de transferrina, deve ser descartada EHNA.
- Durante procedimentos cirúrgicos em outros grupos de alto risco—por exemplo, cirurgia para tratamento de obesidade, colecistectomia.
Nenhum dos testes não-invasivos pode descartar a possibilidade de coexistência de outra doença ou estadiamento da doença com fins prognósticos.
Finalmente, o diagnóstico de DHGNA/EHNA é de exclusão; à biópsia hepática será requerida frequentemente para confirmar o diagnóstico, estadiamento da doença, descartar outras doenças hepáticas, e determinar a necessidade e urgência de um tratamento agressivo.
Fig. 4 Algoritmo para biópsia hepática em pacientes com suspeita de DHGNA após excluir outras doenças hepáticas.

Fig. 5 Opções de diagnóstico para DHGNA

ALT, alanina aminotransferase; AMA, anticorpo anti-mitocôndria; ANA, anticorpo antinuclear; anti-LKM Ab, anticorpo microssomal anti-fígado e rim; ASMA, anticorpo anti-músculo liso; AST, aspartato aminotransferase; IMC, índice de massa corporal; TC, tomografia computadorizada; FBG, glicemia de jejum; GGT, gama-glutamil transferase; HBsAg, antígeno de superfície de hepatite B; HCV, virus da hepatite C; LFT, testes de função hepática; PTGO, teste de tolerância oral à glicose.
Cascata—opções para o diagnóstico em pacientes com suspeita de DHGNA/EHNA
Tabela 13 Cascatas diagnósticas recomendadas segundo os recursos disponíveis nas diferentes regiões
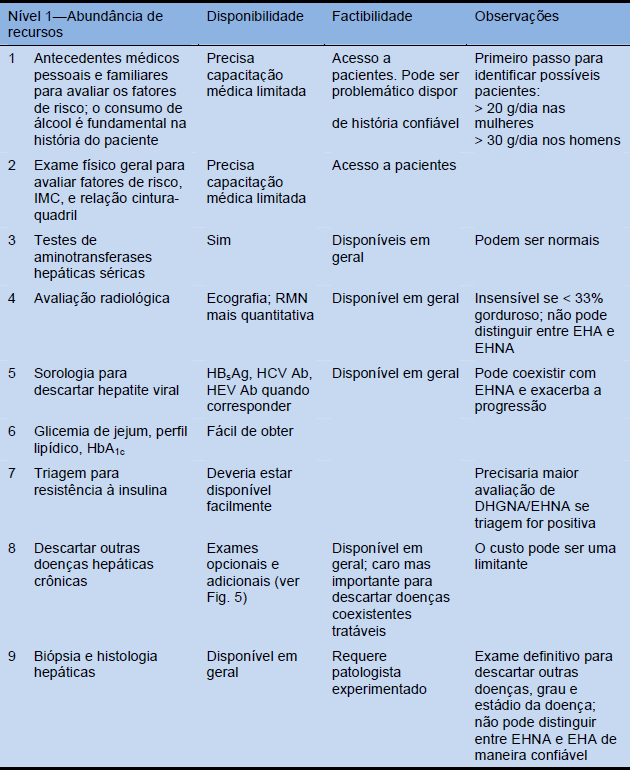
Ab, anticorpo; HbA1c, hemoglobina glicada; HBsAg, antígeno de superfície de hepatite B; HCV, vírus da hepatite C; VHE, vírus da hepatite E; RMN, ressonância magnética nuclear.

Ab, anticorpo; HbA1c, hemoglobina glicada; HBsAg, antígeno de superfície hepatite B; VHC, vírus da hepatite C; VHE, vírus da hepatite E.

5. Manejo
Justificação terapêutica
Os alvos da terapia são a resistência à insulina e o estresse oxidativo. Embora várias opções de tratamento estejam sendo avaliadas, o valor da maioria dos tratamentos permanece incerto, ou seus efeitos revertem quando são interrompidos. Os desafios do tratamento para EHNA são reduzir as características histológicas e melhorar a resistência à insulina e os níveis de enzimas hepáticas.
Não existe nenhum tratamento medicamentoso aprovado para DHGNA/EHNA baseado em evidência. A mudança do estilo de vida é fundamental em qualquer tentativa de reverter a evolução da DHGNA/EHNA.
Na ausência de um tratamento que represente um padrão de cuidado, o tratamento da EHNA está dirigido a tratar as condições associadas. A EHNA deve ser tratada agressivamente para evitar a progressão para cirrose, porque estes pacientes frequentemente não são candidatos ao transplante hepático devido à sua obesidade mórbida, doença cardiovascular, ou outras complicações de comorbidades de base.
O objetivo geral da mudança de vida é reduzir o excesso de peso: foi demonstrado que uma perda de peso gradual de 5-10% melhora a histologia e as enzimas hepáticas, mas não a fibrose. Os resultados costumam melhorar se combinados a um programa de exercício ativo, eliminando o sedentarismo. Isso pode requerer uma abordagem sensível para explicar os problemas derivados da obesidade a certas culturas onde a obesidade é considerada um sinal de beleza, desejo e/ou prosperidade.
O transplante de fígado é um procedimento apropriado quando existe insuficiência hepática. Entre 30 e 40% dos pacientes com cirrose por EHNA precisam de um transplante de fígado. A maioria dos planos recusam os pacientes com IMC elevado (que varia de >35 a >45, dependendo dos critérios dos planos locais). A EHNA pode reaparecer no fígado transplantado, ou pode aparecer por primeira vez nos pacientes transplantados.
Opções de tratamento para a EHNA
Como salientado previamente, as mudanças do estilo de vida são fundamentais em qualquer tentativa de reverter o curso da DHGNA/EHNA, e por enquanto não foi aprovada nenhuma terapia medicamentosa baseada em evidências para essas patologias.
Tratamento das doenças metabólicas
É recomendado fazer um bom controle do diabetes, da hiperlipidemia, e dos riscos cardiovasculares. Os estudos com atorvastatina e pravastatina têm mostrado uma melhoria histológica nos pacientes com EHNA. Os pacientes com DHGNA que apresentem dislipidemia devem receber estatinas. As estatinas não parecem aumentar o risco de toxicidade entre os pacientes com doença hepática de base. É raro observarse hepatotoxicidade grave por causa dessa medicação.
Melhoria da sensibilidade à insulina - redução de peso
- Dieta: A meta de emagrecimento deve ser uma perda de peso (5- 10% do peso inicial), reduzindo as calorias de uma dieta normal em 25% (aproximadamente 2500 calorias por dia) segundo corresponda pela idade e o sexo do paciente. Uma dieta moderadamente baixa em calorias com alteração da composição de macronutrientes produz melhores resultados que uma dieta de muito baixas calorias. Deve-se dar ênfase à importância de uma dieta hipocalórica, assessorando sobre os alimentos que devem ser consumidos, evitando a frutose e as gorduras trans contidas nos refrigerantes e comidas rápidas, e aumentando o conteúdo de ácidos graxos poliinsaturados ômega 3 e ômega 6 na dieta. A adesão dos pacientes pode resultar difícil, e muitos voltam a recuperar o peso após um emagrecimento inicial.
- Exercício: Um plano de exercício moderado, três ou quatro vezes por semana, deveria ser encorajado para alcançar uma frequência cardíaca máxima de 60-75% para a idade.
- A eficácia das medidas dietéticas e do exercício deve ser avaliada após um período de 6 meses; se estas medidas não forem eficazes, outras opções terapêuticas podem ser consideradas, por exemplo, a terapia farmacológica.
- A perda de peso por cirurgia (bariátrica) pode ser benéfica para os pacientes com obesidade mórbida; repetimos, essa técnica deve ser considerada o mais cedo possível, a maioria dos planos tendem a autorizar esse tipo de cirurgia em pacientes já cirróticos. Estudos limitados relataram uma melhoria drástica da doença hepática, bem como de outras complicações da síndrome metabólica e da resistência à insulina após uma cirurgia bariátrica bem-sucedida.
- Os medicamentos para tratar a resistência à insulina, como a metformina e as tiazolidinedionas, estão aprovados para tratamento do diabetes, mas não para DHGNA ou EHNA, portanto devem ser considerados experimentais (veja a lista de referências mais abaixo para obter mais informações e análise mais detalhada).
Antioxidantes e agentes antifibróticos
Os antioxidantes e agentes antifibróticos, como a vitamina E e a pentoxifilina, não foram aprovados para o tratamento da EHNA nem da DHGNA. Para todos eles há dados limitados, e poucos ou nenhum desses dados provêm de ensaios duplo-cego controlados. Todos eles são considerados experimentais (para mais informações e análise detalhada, veja a lista de referências a seguir).
Estratégia de acompanhamento
Durante o acompanhamento, progressão da doença e aparição de complicações podem ser detectadas, como indicado na Tabela 14.
Tabela 14 Testes para acompanhamento recomendados e sua frequência

Cascatas—opções para terapia
Tabela 15 Cascatas de tratamento segundo a disponibilidade dos recursos: abundantes, intermédios e limitados
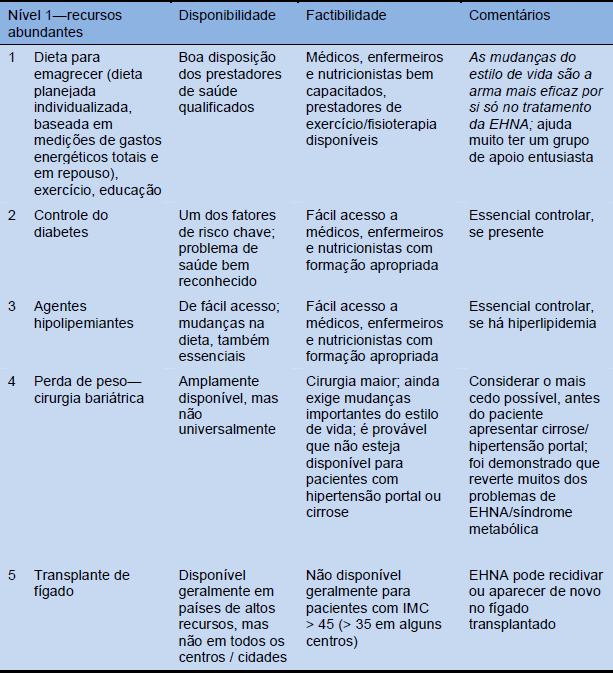
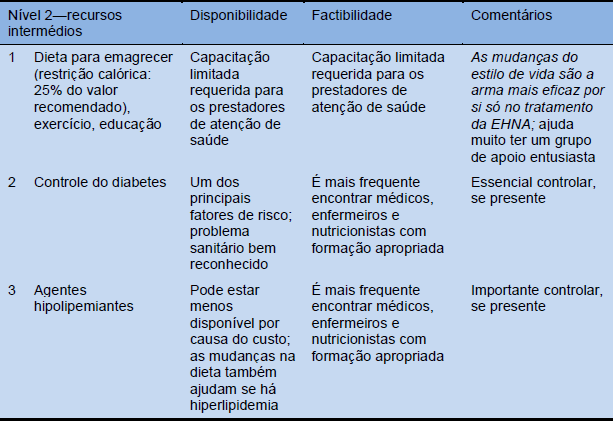
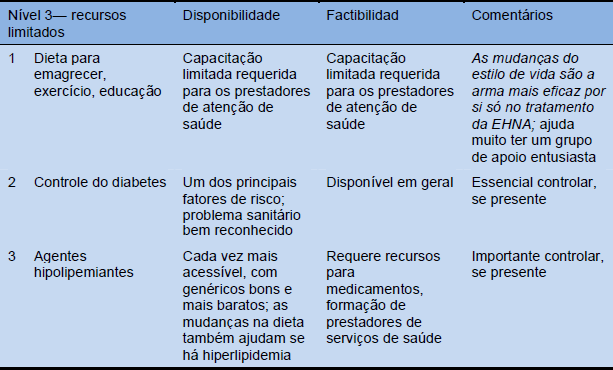
6. Resumo
- DHGNA e EHNA representam um importante problema de saúde pública mundial, constituem pandemia e afetam de igual maneira países ricos e pobres.
- Não há evidências suficientes para justificar triagem sistemática de EHNA/ doença hepática avançada na população geral.
- O diagnóstico deve ser procurado em todos os pacientes apresentando fatores de risco de EHNA. Nem todos os pacientes com fatores de risco terão, necessariamente, DHGNA ou EHNA, e nem todos os pacientes com EHNA terão fatores de risco padrão.
- Nem todos os pacientes com fígado gorduroso necessitam de terapia agressiva.
- Dieta e exercício físico devem ser indicados em todos os pacientes.
- A biópsia hepática deve ser reservada para pacientes apresentando fatores de risco para EHNA e/ou outras patologias hepáticas.
- A primeira indicação para pacientes com EHNA ou com fatores de risco para EHNA é dieta e exercício. Nestes pacientes, podem ser acrescentados vitamina E ou pentoxifilina. A terapia experimental deve ficar apenas nas mãos apropriadas e só em pacientes que não conseguem uma redução de 5-10% do peso após mais de 6 meses-1 ano de alcançar as devidas mudanças do estilo de vida.
- A cirurgia bariátrica deve ser reservada para pacientes em que outras terapias falharam, e deve ser feita antes do paciente apresentar cirrose.
- O transplante de fígado alcança bons resultados nos pacientes que cumprirem os critérios de insuficiência hepática, mas a EHNA pode ressurgir após o transplante e provavelmente seja negado aos pacientes com obesidade mórbida.
- DHGNA e EHNA têm se tornado um problema cada vez mais grave em pacientes pediátricos, inclusive nos menores de 10 anos.
- Por último, DHGNA e EHNA são diagnósticos de exclusão e requerem uma consideração cuidadosa de outros diagnósticos. Do mesmo modo que o médico não pode diagnosticar EHNA somente com base nos dados clínicos, o patologista pode documentar as lesões histológicas da esteatohepatite, mas não pode distinguir aquelas de origem não alcoólico daquelas de origem alcoólico de maneira confiável.
Referências
Declarações de posição e revisões
Como foi explicado na introdução, os exames aleatorizados, duplo-cego, controlados não são suficientes para fornecer os dados baseados em evidência necessários para estabelecer uma diretriz formal. A lista a seguir apresenta uma seleção de artigos de declarações de posicionamento, revisões e opinião de especialistas.
- Angulo P. Nonalcoholic fatty liver disease. N Engl J Med 2002;346:1221–31. PMID: 11961152.
- Angulo P. Diagnosing steatohepatitis and predicting liver-related mortality in patients with NAFLD: two distinct concepts. Hepatology 2011;53:1792–4. doi: 10.1002/hep.24403. PMID: 21557278.
- Brunt EM. Nonalcoholic steatohepatitis. Semin Liver Dis 2004;24:3–20. PMID: 15085483.
- Chalasani N, Younossi Z, Lavine JE, Diehl AM, Brunt EM, Cusi K, et al. The diagnosis and management of non-alcoholic fatty liver disease: Practice Guideline by the American Association for the Study of Liver Diseases, American College of Gastroenterology, and the American Gastroenterological Association. Hepatology 2012;55:2005–23. doi: 10.1002/hep.25762. PMID: 22488764
- Cheung O, Sanyal AJ. Recent advances in nonalcoholic fatty liver disease. Curr Opin Gastroenterol 2010;26:202–8. PMID: 20168226.
- Clark JM, Brancati FL, Diehl AM. Nonalcoholic fatty liver disease. Gastroenterology 2002;122:1649–57. PMID: 12016429.
- Dowman JK, Tomlinson JW, Newsome PN. Systematic review: the diagnosis and staging of non-alcoholic steatohepatitis. Aliment Pharmacol Ther 2011;33:525–40. doi:10.1111/j.1365- 2036-2010.04556.x. Epub 2010 Dec 29. PMID: 21198708.
- Fabbrini E, Sullivan S, Klein S. Obesity and nonalcoholic fatty liver disease: biochemical, metabolic, and clinical implications. Hepatology 2010;51:679–89. PMID: 20041406.
- Lancet 2011 Aug 27–Sept 2;378(9793): virtually this entire issue addresses the global obesity pandemic, with articles on world epidemiology, cultural and political costs, pathogenesis, therapy, and proposed approaches to the problem. A virtual primer on global obesity. Articles are detailed in the next section, under Epidemiology.
- Rafiq N, Younossi ZM. Nonalcoholic fatty liver disease: a practical approach to evaluation and management. Clin Liver Dis 2009;13:249–66. PMID: 19442917.
- Ratziu V, Bellentani S, Cortez-Pinto H, Day C, Marchesini G. A position statement on NAFLD/NASH based on the EASL 2009 special conference. J Hepatol 2010;53:372–84. Epub 2010 May 7. PMID: 20494470
- Sanyal AJ, Brunt EM, Kleiner DE, Kowdley KV, Chalasani N, Lavine JE, et al. Endpoints and clinical trial design for nonalcoholic steatohepatitis. Hepatology 2011;54:344–53. doi: 10.1002/hep.24376. PMID: 21520200.
- Torres DM, Harrison SA. Diagnosis and therapy of nonalcoholic steatohepatitis. Gastroenterology 2008;134:1682–98. PMID: 18471547.
- Vernon G, Baranova A, Younossi ZM. Systematic review: the epidemiology and natural history of non-alcoholic fatty liver disease and non-alcoholic steatohepatitis in adults. Aliment Pharmacol Ther 2011;24:274–85. doi: 10.1111/j.1365-2036.2011.04724.x. Epub 2011 May 30. PMID: 2162852.
- Vuppalachi R, Chalasani N. Nonalcoholic fatty liver disease and nonalcoholic steatohepatitis: selected practical issues in their evaluation and management. Hepatology 2009;49:306–17. PMID: 19065650.
Outras leituras
Para mais informação e documentação sobre os fundamentos das recomendações apresentadas nestas diretrizes, veja a seguir uma seleção de referências sob os títulos de epidemiologia, epidemiologia pediátrica, diagnóstico histológico, diagnóstico nãoinvasivo, hepatite C e DHGNA/EHNA, fisiopatologia e tratamento.
Epidemiologia
- Lancet 2011 Aug 27–Sept 2;378(9793).
- Editorial. Urgently needed: a framework convention for obesity control Lancet 2011;378:742.PMID: 21872732.
- Baur LA. Changing perceptions of obesity—recollections of a paediatrician. Lancet 2011;378:762–3. PMID: 21877330.
- Dietz WH. Reversing the tide of obesity. Lancet 2011;378:744–6. PMID: 21872735.
- Freudenberg N. The social science of obesity. Lancet 2011;378:760.
- Gortmaker SL, Swinburn BA, Levy D, Carter R, Mabry PL, Finegood DT, et al. Changing the future of obesity: science, policy, and action. Lancet 2011;378:838–47. PMID: 21872752.
- Hall KD, Sacks G, Chandramohan D, Chow CC, Wang YC, Gortmaker SL, et al. Quantification of the effect of energy imbalance on bodyweight. Lancet 2011;378:826–37. PMID: 21872751.
- King D. The future challenge of obesity. Lancet 2011;378:743–4. PMID: 21872734.
- Mozaffarian D. Diets from around the world—quality not quantity. Lancet 2011;378:759.
- Pincock S. Boyd Swinburn: combating obesity at the community level. Lancet 2011;378:761. PMID: 21872738.
- Rutter H. Where next for obesity? Lancet 2011;378:746–7. PMID: 21872736.
- Swinburn BA, Sacks G, Hall KD, McPherson K, Finegood DT, Moodie ML, et al. The global obesity pandemic: shaped by global drivers and local environments. Lancet 2011;378:804–14.
- Wang YC, McPherson K, Marsh T, Gortmaker SL, Brown M. Health and economic burden of the projected obesity trends in the USA and the UK. Lancet 2011;378:815–25. PMID: 21872750.
- Adams LA. Mortality in nonalcoholic fatty liver disease: clues from the Cremona study. Hepatology 2011;54:6–8. doi: 10.1002/hep.24445. PMID: 21618568.
- Centers for Disease Control and Prevention. 1990–2010 changes of percentage of obese adults in the USA (BMI > 30). Available at: www.cdc.gov/obesity/data/trends.html.
- Danaei G, Finucane MM, Lu Y, Singh GM, Cowan MJ, Paciorek CJ, et al. National, regional, and global trends in fasting plasma glucose and diabetes prevalence since 1980: systematic analysis of health examination surveys and epidemiological studies with 370 country-years and 2.7 million participants. Lancet 2011;378:31–40. Epub 2011 Jun 24. PMID: 21705069.
- Gastaldelli A, Kozakova M, Højlund K, Flyvbjerg A, Favuzzi A, Mitrakou A, et al. Fatty liver is associated with insulin resistance, risk of coronary heart disease, and early atherosclerosis in a large European population. Hepatology 2009;49:1537–44. PMID: 19291789.
- Gu D, Reynolds K, Wu X, Chen J, Duan X, Reynolds RF, et al. Prevalence of the metabolic syndrome and overweight among adults in China. Lancet 2005;365:1398–405.
- Ludwig DS, Currie J. The association between pregnancy weight gain and birthweight: a withinfamily comparison. Lancet 2010;376:984–90. Epub 2010 Aug 4. PMID: 20691469.
- Passas G, Akhtar T, Gergen P, Hadden WC, Kahn AQ. Health status of the Pakistani population: a health profile and comparison with the United States. Am J Public Health 2001;91:93–8.
- Williams CD, Stengel J, Asike MI, Torres DM, Shaw J, Contreras M, et al. Prevalence of nonalcoholic fatty liver disease and nonalcoholic steatohepatitis among a largely middle-aged population utilizing ultrasound and liver biopsy: a prospective study. Gastroenterology 2011;140:124–31. Epub 2010 Sep 19. PMID: 20858492.
- World Health Organization. Global health risks: mortality and burden of disease attributable to selected major risks. Geneva: World Health Organization, 2009; Overweight and obesity—summary of prevalence by region. Geneva: World Health Organization, 2004. Available at: www.who.int/evidence/bod and www.who.int/healthinfo/global_burden_disease/risk_factors/en/index.html.
- Younossi ZM, Stepanova M, Afendy M, Fang Y, Younossi Y, Mir H, et al. Changes in the prevalence of the most common causes of chronic liver diseases in the United States from 1988 to 2008. Clin Gastroenterol Hepatol 2011;9:524–530.e1; quiz e60. Epub 2011 Mar 25. PMID:21440669.
Epidemiologia pediátrica
- Alkhouri N, Carter-Kent C, Lopez R, Rosenberg WM, Pinzani M, Bedogni G, et al. A combination of the pediatric NAFLD fibrosis index and enhanced liver fibrosis test identifies children with fibrosis. Clin Gastroenterol Hepatol 2011;9:150–5. Epub 2010 Oct 1. PMID: 20888433.
- Galal OM. The nutrition transition in Egypt: obesity, undernutrition and the food consumption context. Public Health Nutr 2002;5:141–8. Review. PMID: 12027277.
- Kerkar N. Non-alcoholic steatohepatitis in children. Pediatr Transplant 2004;8:613–8. PMID: 15598336.
- Mathur P, Das MK, Arora NK. Non-alcoholic fatty liver disease and childhood obesity. Indian J Pediatr 2007;74:401–7. PMID: 17476088.
- Salazar-Martinez E, Allen B, Fernandez-Ortega C, Torres-Mejia G, Galal O, Lazcano-Ponce E. Overweight and obesity status among adolescents from Mexico and Egypt. Arch Med Res 2006;37:535–42. PMID: 16624655.
Diagnóstico histológico
- Angulo P. Long-term mortality in nonalcoholic fatty liver disease: is liver histology of any prognostic significance? Hepatology 2010;51:373–5. Erratum in: Hepatology 2010 May;51(5):1868. PMID: 20101746.
- Brunt EM, Tiniakos DG. Histopathology of nonalcoholic fatty liver disease. World J Gastroenterol 2010;16:5286–96. Review. PMID: 21072891.
- Brunt EM, Janney CG, Di Bisceglie AM, Neuschwander-Tetri BA, Bacon BR. Nonalcoholic steatohepatitis: a proposal for grading and staging the histological lesions. Am J Gastroenterol 1999;94:2467–74. PMID: 10484010.
- Kleiner DE, Brunt EM, Van Natta M, Behling C, Contos MJ, Cummings OW, et al. Design and validation of a histological scoring system for nonalcoholic fatty liver disease. Hepatology 2005;41:1313–21. PMID: 15915461.
- Tiniakos DG. Nonalcoholic fatty liver disease/nonalcoholic steatohepatitis: histological diagnostic criteria and scoring systems. Eur J Gastroenterol Hepatol 2010;22:643–50. PMID: 19478676.
- Younossi ZM, Stepanova M, Rafiq N, Makhlouf H, Younoszai Z, Agrawal R, et al. Pathologic criteria for nonalcoholic steatohepatitis: interprotocol agreement and ability to predict liverrelated mortality. Hepatology 2011;53:737–45. doi: 10.1002/hep.24131. Epub 2011 Feb 11. PMID: 21360720.
Diagnóstico não-invasivo
- Angulo P, Hui JM, Marchesini G, Bugianesi E, George J, Farrell GC, et al. The NAFLD fibrosis score: a noninvasive system that identifies liver fibrosis in patients with NAFLD. Hepatology 2007;45:846–54. PMID: 17393509.
- Babor TF, Higgins-Biddle JC, Saunders JB, Monteiro MG. The alcohol use disorders identification test: guidelines for use in primary care. 2nd ed. Geneva: World Health Organization, 2001.
- Baranova A, Younossi ZM. The future is around the corner: noninvasive diagnosis of progressive nonalcoholic steatohepatitis. Hepatology 2008;47:373–5. PMID: 18220279.
- Bedogni G, Bellentani S, Miglioli L, Masutti F, Passalacqua M, Castiglione A, et al. The Fatty Liver Index: a simple and accurate predictor of hepatic steatosis in the general population. BMC Gastroenterol 2006;6:33. PMID: 17081293.
- Calori G, Lattuada G, Ragogna F, Garancini MP, Crosignani P, Villa M, et al. Fatty liver index and mortality: the Cremona study in the 15th year of follow-up. Hepatology 2011;54:145–52. doi: 10.1002/hep.24356. PMID: 21488080.
- Campos GM, Bambha K, Vittinghoff E, Rabl C, Posselt AM, Ciovica R, et al. A clinical scoring system for predicting nonalcoholic steatohepatitis in morbidly obese patients. Hepatology 2008;47:1916–23. PMID: 18433022.
- Chalasani N. Nonalcoholic fatty liver disease liver fat score and fat equation to predict and quantitate hepatic steatosis: promising but not prime time! Gastroenterology 2009;137:772–5. Epub 2009 Jul 26. PMID: 19638269.
- Cho CS, Curran S, Schwartz LH, Kooby DA, Klimstra DS, Shia J, et al. Preoperative radiographic assessment of hepatic steatosis with histologic correlation. J Am Coll Surg 2008;206:480–8. Epub 2007 Nov 26. PMID: 18308219.
- Hernaez R, Lazo M, Bonekamp S, Kamel I, Brancati FL, Guallar E, et al. Diagnostic accuracy and reliability of ultrasonography for the detection of fatty liver: A meta-analysis. Hepatology 2011;54:1082–9. doi: 10.1002/hep.24452. PMID: 21618575.
- Hettihawa LM, Palangasinghe S, Jayasinghe SS, Gunasekara SW, Weerarathna TP. Comparison of insulin resistance by indirect methods—HOMA, QUICKI and McAuley—with fasting insulin in patients with type 2 diabetes in Galle, Sri Lanka: a pilot study. Online J Health Allied Sci 2006;1:2. Available at: http://www.ojhas.org/issue17/2006-1-2.htm.
- Hrebícek J, Janout V, Malincíková J, Horáková D, Cízek L. Detection of insulin resistance by simple quantitative insulin sensitivity check index QUICKI for epidemiological assessment and prevention. J Clin Endocrinol Metab 2002;87:144–7. PMID: 11788638.
- Imbert-Bismut F, Naveau S, Morra R, Munteanu M, Ratziu V, Abella A, et al. The diagnostic value of combining carbohydrate-deficient transferrin, fibrosis, and steatosis biomarkers for the prediction of excessive alcohol consumption. Eur J Gastroenterol Hepatol 2009;21:18–27. PMID: 19011575.
- Katz A, Nambi SS, Mather K, Baron AD, Follmann DA, Sullivan G, et al. Quantitative insulin sensitivity check index: a simple, accurate method for assessing insulin sensitivity in humans. J Clin Endocrinol Metab 2000;85:2402–10. PMID: 10902758.
- Keskin M, Kurtoglu S, Kendirci M, Atabek ME, Yazici C. Homeostasis model assessment is more reliable than the fasting glucose/insulin ratio and quantitative insulin sensitivity check index for assessing insulin resistance among obese children and adolescents. Pediatrics 2005;115:e500–3. Epub 2005 Mar 1. PMID: 15741351.
- Kotronen A, Peltonen M, Hakkarainen A, Sevastianova K, Bergholm R, Johansson LM, et al. Prediction of non-alcoholic fatty liver disease and liver fat using metabolic and genetic factors. Gastroenterology 2009;137:865–72. Epub 2009 Jun 12. PMID: 19524579.
- Matthews DR, Hosker JP, Rudenski AS, Naylor BA, Treacher DF, Turner RC. Homeostasis model assessment: insulin resistance and beta-cell function from fasting plasma glucose and insulin concentrations in man. Diabetologia 1985;28:412–9. PMID: 3899825.
- Poynard T, Ratziu V, Naveau S, Thabut D, Charlotte F, Messous D, et al. The diagnostic value of biomarkers (SteatoTest) for the prediction of liver steatosis. Comp Hepatol 2005;4:10. PMID: 16375767.
- Saadeh S, Younossi ZM, Remer EM, Gramlich T, Ong JP, Hurley M, et al. The utility of radiological imaging in nonalcoholic fatty liver disease. Gastroenterology 2002;123:745–50. PMID: 12198701.
- Stern SE, Williams K, Ferrannini E, DeFronzo RA, Bogardus C, Stern MP. Identification of individuals with insulin resistance using routine clinical measurements. Diabetes 2005;54:333–9. PMID: 15677489.
- Thabut D, Naveau S, Charlotte F, Massard J, Ratziu V, Imbert-Bismut F, et al. The diagnostic value of biomarkers (AshTest) for the prediction of alcoholic steato-hepatitis in patients with chronic alcoholic liver disease. J Hepatol 2006;44:1175–85. Epub 2006 Mar 13. PMID: 16580087.
- Yajima Y, Ohta K, Narui T, Abe R, Suzuki H, Ohtsuki M. Ultrasonographic diagnosis of fatty liver: significance of the liver–kidney contrast. Tohoku J Exp Med 1983;139:43–50. PMID: 6220488.
Hepatite C e DHGNA / EHNA
- Bugianesi E, Marchesini G, Gentilcore E, Cua IH, Vanni E, Rizzetto M, et al. Fibrosis in genotype 3 chronic hepatitis C and nonalcoholic fatty liver disease: role of insulin resistance and hepatic steatosis. Hepatology 2006;44:1648–55. PMID: 17133473.
- Charlton MR, Pockros PJ, Harrison SA. Impact of obesity on treatment of chronic hepatitis C. Hepatology 2006;43:1177–86. PMID: 16729327.
- Everhart JE, Lok AS, Kim HY, Morgan TR, Lindsay KL, Chung RT, et al. Weight-related effects on disease progression in the hepatitis C antiviral long-term treatment against cirrhosis trial. Gastroenterology 2009;137:549–57. Epub 2009 May 13. PMID: 19445938.
- Koike K. Hepatitis C as a metabolic disease: Implication for the pathogenesis of NASH. Hepatol Res 2005;33:145–50. Epub 2005 Oct 3. PMID: 16202646.
- Negro F, Clément S. Impact of obesity, steatosis and insulin resistance on progression and response to therapy of hepatitis C. J Viral Hepat 2009;16:681–8. Epub 2009 Sep 1. PMID: 19732324.
- Popkin BM. Is the obesity epidemic a national security issue around the globe? Curr Opin Endocrinol Diabetes Obes 2001;18:328–31. PMID: 21543976.
- Powell EE, Jonsson JR, Clouston AD. Metabolic factors and non-alcoholic fatty liver disease as co-factors in other liver diseases. Dig Dis 2010;28:186–91. Epub 2010 May 7. PMID: 20460909.
- Sanyal AJ, Banas C, Sargeant C, Luketic VA, Sterling RK, Stravitz RT, et al. Similarities and differences in outcomes of cirrhosis due to nonalcoholic steatohepatitis and hepatitis C. Hepatology 2006;43:682–9. PMID: 16502396.
- Targher G, Day CP, Bonora E. Risk of cardiovascular disease in patients with nonalcoholic fatty liver disease. N Engl J Med 2010;363:1341–50. PMID: 20879883.
Fisiopatologia
- Ascha MS, Hanouneh IA, Lopez R, Tamimi TA, Feldstein AF, Zein NN. The incidence and risk factors of hepatocellular carcinoma in patients with nonalcoholic steatohepatitis. Hepatology 2010;51:1972–8. PMID: 20209604.
- de Alwis NM, Day CP. Non-alcoholic fatty liver disease: the mist gradually clears. J Hepatol 2008;48(Suppl 1):S104–12. Epub 2008 Feb 4. PMID: 18304679.
- Lim JS, Mietus-Snyder M, Valente A, Schwarz JM, Lustig RH. The role of fructose in the pathogenesis of NAFLD and the metabolic syndrome. Nat Rev Gastroenterol Hepatol 2010;7:251–64. Epub 2010 Apr 6. PMID: 20368739.
- Neuschwander-Tetri BA. Evolving pathophysiologic concepts in nonalcoholic steatohepatitis. Am J Gastroenterol 2001;96:2813–4. PMID: 11693313.
- Polyzos SA, Kountouras J, Zavos C. The multi-hit process and the antagonistic role of tumor necrosis factor-alpha and adiponectin in non alcoholic fatty liver disease. Hippokratia 2009;13:127. PMID:19561788.
- Zein CO, Unalp A, Colvin R, Liu YC, McCullough AJ; Nonalcoholic Steatohepatitis Clinical Research Network. Smoking and severity of hepatic fibrosis in nonalcoholic fatty liver disease. J Hepatol 2011;54:753–9. Epub 2010 Sep 22. PMID: 21126792.
Tratamento
- Abdelmalek MF, Suzuki A, Guy C, Unalp-Arida A, Colvin R, Johnson RJ, et al. Increased fructose consumption is associated with fibrosis severity in patients with nonalcoholic fatty liver disease. Hepatology 2010;51:1961–71. PMID: 20301112.
- Brunt EM, Kleiner DE, Wilson LA, Belt P, Neuschwander-Tetri BA; NASH Clinical Research Network (CRN). Nonalcoholic fatty liver disease (NAFLD) activity score and the histopathologic diagnosis in NAFLD: distinct clinicopathologic meanings. Hepatology 2011;53:810–20. doi: 10.1002/hep.24127. Epub 2011 Feb 11. PMID: 21319198
- Bugianesi E, Gentilcore E, Manini R, Natale S, Vanni E, Villanova N, et al. A randomized controlled trial of metformin versus vitamin E or prescriptive diet in nonalcoholic fatty liver disease. Am J Gastroenterol 2005;100:1082–90. PMID: 15842582.
- Charlton MR, Burns JM, Pedersen RA, Watt KD, Heimbach JK, Dierkhising RA. Frequency and outcomes of liver transplantation for nonalcoholic steatohepatitis in the United States. Gastroenterology 2011;141:1249–53. Epub 2011 Jul 2. PMID: 21726509.
- Chavez-Tapia NC, Tellez-Avila FL, Barrientos-Gutierrez T, Mendez-Sanchez N, Lizardi- Cervera J, Uribe M. Bariatric surgery for non-alcoholic steatohepatitis in obese patients. Cochrane Database Syst Rev 2010;(1):CD007340. PMID: 20091629.
- Dunn W, Xu R, Schwimmer JB. Modest wine drinking and decreased prevalence of suspected nonalcoholic fatty liver disease. Hepatology 2008;47:1947–54. PMID: 18454505.
- Geier A. Shedding new light on vitamin D and fatty liver disease. J Hepatol 2011;55:273–5. Epub 2011 Jan 12. PMID: 21236303.
- Georgescu EF. Angiotensin receptor blockers in the treatment of NASH/NAFLD: could they be a first-class option? Adv Ther 2008;25:1141–74. PMID: 18972077.
- Henriksen JH, Ring-Larsen H. Rosiglitazone: possible complications and treatment of nonalcoholic steatohepatitis (NASH). J Hepatol 2008;48:174–6. Epub 2007 Nov 5. PMID: 18022724.
- Mummadi RR, Kasturi KS, Chennareddygari S, Sood GK. Effect of bariatric surgery on nonalcoholic fatty liver disease: systematic review and meta-analysis. Clin Gastroenterol Hepatol 2008;6:1396–402. Epub 2008 Aug 19. PMID: 18986848.
- Nakano T, Cheng YF, Lai CY, Hsu LW, Chang YC, Deng JY, et al. Impact of artificial sunlight therapy on the progress of non-alcoholic fatty liver disease in rats. J Hepatol 2011;55:415–25. Epub 2010 Dec 22. PMID: 21184788
- Neuschwander-Tetri BA. NASH: Thiazolidinediones for NASH—one pill doesn’t fix everything. Nat Rev Gastroenterol Hepatol 2010;7:243–4. PMID: 20442730.
- Promrat K, Kleiner DE, Niemeier HM, Jackvony E, Kearns M, Wands JR, et al. Randomized controlled trial testing the effects of weight loss on nonalcoholic steatohepatitis. Hepatology 2010;51:121–9. PMID: 19827166.
- Ratziu V, Giral P, Jacqueminet S, Charlotte F, Hartemann-Heutier A, Serfaty L, et al. Rosiglitazone for nonalcoholic steatohepatitis: one-year results of the randomized placebocontrolled Fatty Liver Improvement with Rosiglitazone Therapy (FLIRT) Trial. Gastroenterology 2008;135:100–10. Epub 2008 Apr 8. PMID: 18503774
- Sanyal AJ, Chalasani N, Kowdley KV, McCullough A, Diehl AM, Bass NM, et al. Pioglitazone, vitamine E, or placebo for nonalcoholic steatohepatitis. N Engl J Med 2010;362:1675–85. Epub 2010 Apr 28. PMID: 20427778.
- Suzuki A, Lindor K, St. Saver J, Lymp J, Mendes F, Muto A, et al. Effect of changes on body weight and lifestyle in nonalcoholic fatty liver disease. J Hepatol 2005;43:1060–6. Epub 2005 Jul 11. PMID: 16140415.
- Zein CO, Yerian LM, Gogate P, Lopez R, Kirwan JP, Feldstein AE, et al. Pentoxifylline improves nonalcoholic steatohepatitis: a randomized placebo-controlled trial. Hepatology 2011;54:1610–9. doi: 10.1002/hep.24544. Epub 2011 Aug 24. PMID: 21748765.
- Zelber-Sagi S, Nitzan-Kaluski D, Goldsmith R, Webb M, Zvibel I, Goldiner I, et al. Role of leisure-time physical activity in nonalcoholic fatty liver disease: a population-based study. Hepatology 2008;48:1791–8. PMID: 18972405.




























