Les varices oesophagiennes sont des vaisseaux collatéraux porto-systémiques — c’est-à-dire des canaux vasculaires qui relient les circulations portale et la circulation veineuse systémique. Elles sont provoquées par une hypertension portale (complication progressive de la cirrhose) la plupart du temps dans la sous-muqueuse de l’œsophage inférieur. La rupture et l’hémorragie des varices oesophagiennes sont une des complications majeures de l’hypertension portale avec un risque de mortalité élevé. Les hémorragies variqueuses représentent de 10 à 30% de l’ensemble des hémorragies de l’appareil digestif supérieur.
1.1 Algorithmes WGO – une approche tenant compte des ressources à disposition
Pour les régions et les pays où toute la panoplie de tests diagnostiques et d’options thérapeutiques sont à disposition, il est possible de définir un traitement de choix (gold standard) pour le traitement des varices oesophagiennes. Dans beaucoup de pays du monde les ressources nécessaires ne sont cependant pas disponibles. Les algorithmes diagnostiques et thérapeutiques de la WGO constituent une approche tenant compte des ressources à disposition.
Un algorithme représente un ensemble hiérarchique d’options diagnostiques, thérapeutiques et de gestion pour traiter le risque et la maladie, selon les ressources à disposition localement.
1.2 Epidémiologie
Bien que les varices puissant apparaître n’importe où le long du tractus gastro- intestinal, elles se forment le plus souvent dans les derniers centimètres de l’œsophage distal. Environ 50% des patients atteintes de cirrhose développent des varices oeso- gastriques. Les varices gastriques sont présentes dans 5 à 53% des patients avec hypertension portale.
La fréquence des varices oesophagiennes varie de 30 à 70% chez les patients avec cirrhose (Tableau 1) et 9–36% des patients ont ce que l’on appelle des varices à “haut risque”. Les varices oesophagiennes se développent chez les patients avec cirrhose à un taux annuel de 5–8%, mais les varices sont assez importantes pour causer un risque d’hémorragie dans seulement 1–2% des cas. Approximativement 4–30% des patients ayant des petites varices développeront des varices importantes chaque année et courront donc le risqué d’hémorragie.
Tableau 1 Epidémiologie des varices oesophagiennes et corrélation avec la maladie hépatique

La présence de varices gastro oesophagiennes corrèle avec la sévérité de la maladie hépatique. La sévérité de la cirrhose peut être évaluée selon le système de classification de Child-Pugh (Tableau 2).
Tableau 2 Classification de Child-Pugh pour la sévérité de la cirrhose
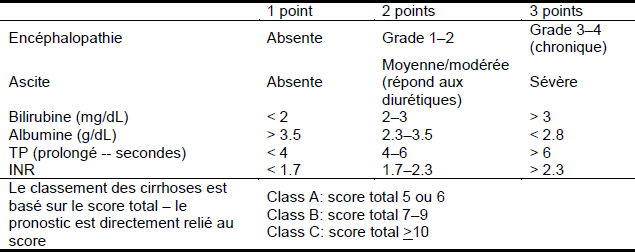
INR, international normalized ratio (rapport international normalisé); PT, prothrombin time (temps de prothrombine).
1.3 Histoire naturelle
Un patient cirrhotique qui n’a pas de varices n’a pas encore développé d’hypertension portale ou sa pression portale n’est pas telle que des varices puissent se développer. Au fur et à mesure de l’augmentation de la pression portale, le patient peut commencer à avoir de petites varices. Avec le temps et avec l’augmentation de la circulation hyperdynamique, le flux sanguin à travers les varices va augmenter et donc accroitre la pression dans la paroi. L’hémorragie variqueuse résultant de la rupture se produit quand les varices subissent une pression trop forte. Sans modification de la tension dans la paroi, il y a un fort risque de récidive.
Tableau 3 – Pronostic des patients avec varices oesophagiennes

Figure 1 – Histoire naturelle des varices et hémorragies chez les patients avec cirrhose2
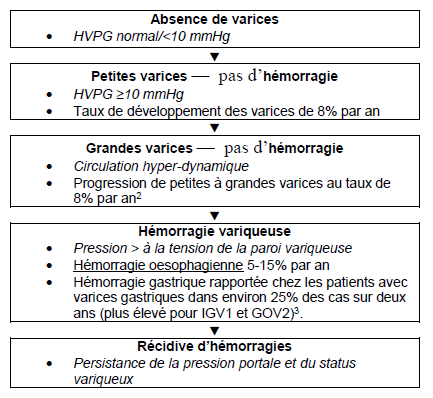
HVPG = hepatic venous pressure gradient (pression veineuse hépatique bloquée); IGV = isolated gastric varices in absence of esophageal varices located in gastric fundus (varices gastriques isolées dans le fundus en absence de varices oesophagiennes); GOV2 = gastroesophageal varices extending along greater curvature toward gastric fundus (varices gastro-oesophagiennes s’étendant le long de la grande courbure en direction du fundus)
1.4 Facteurs de risque
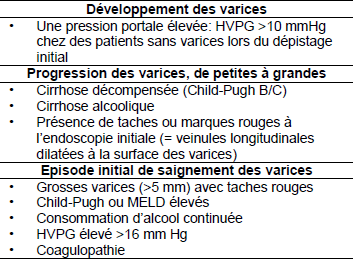
Un rapport international normalisé (INR) > 1.5, un diamètre de la veine porte > 13 mm, et une thrombocytopénie se révèlent des facteurs prédictifs de varices vraisemblables chez les cirrhotiques. Si aucune, une, deux ou toutes ces trois conditions sont remplies, alors < 10%, 20–50%, 40–60%, et > 90% des patients auront des varices, respectivement. La présence d’une ou plus de ces conditions représente une indication à une endoscopie en vue de rechercher des varices et d’entreprendre une prophylaxie primaire de l’hémorragie chez les patients cirrhotiques (Tableau 4).
Tableau 4 – Facteurs de risque concernant les varices oesophagiennes et l’hémorragie
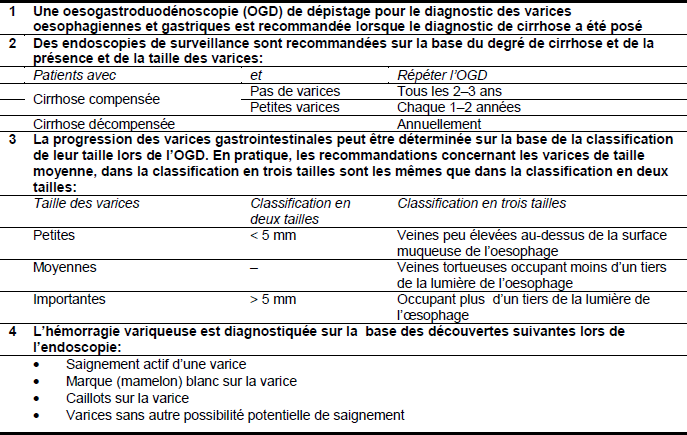
L’oesogastroduodénoscopie est l’examen de choix pour le diagnostic des varices oesophagiennes. Si cette procédure n’est pas à disposition, un autre moyen diagnostique serait l’échographie Doppler de la circulation sanguine (pas l’ultrasonographie endoscopique). Bien qu’il s’agisse d’un faible deuxième choix, il peut certainement démontrer la présence de varices. D’autres alternatives incluent le transit baryté et l’angiographie et la manométrie de la veine porte.
Il est important de préciser l’emplacement (oesophage ou estomac) et la taille des varices, les signes d’un saignement imminent, aigu et premier, ou récurrent et (si possible) d’étudier la cause et la sévérité de la maladie hépatique.
Tableau 5 – Recommandations pour le diagnostic des varices oesophagiennes
2.1 Diagnostic différentiel des varices oesophagiennes et de leur hémorragie
Le diagnostic différentiel des hémorragies variqueuses inclut toutes les étiologies des hémorragies digestives hautes. L’ulcère peptique est également fréquent chez le cirrhotique.
Tableau 6 – Diagnostic différentiel des varices oesophagiennes et de leur hémorragie

Note: toutes ces affections conduisent au développement de varices oesophagiennes comme résultat d’hypertension portale.
2.2 Exemple d’Afrique — varices oesophagiennes causées par la schistosomiase
La schistosomiase est la cause la plus commune de varices dans les pays en voie de développement — en Egypte ou au Soudan, par exemple. En chiffre absolu, cela peut être une cause plus fréquente que la cirrhose du foie. Au Soudan, il y a des villages où plus de 30% de la population a des varices. Leur fonction hépatique est bien préservée. Ces personnes décompensent rarement et ne développent pas de carcinome hépatocellulaire (CHC). Le saignement des varices est la principale cause de décès chez ces patients. Si les varices sont éradiquées, le patient peut survivre plus de 25 ans.
2.3 Autres considérations
Tableau 7 – Considérations sur le diagnostic, la prévention et la gestion des varices oesophagiennes et de l’hémorragie variqueuse
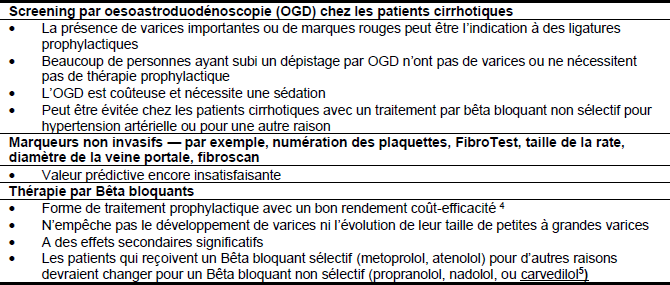
Les options thérapeutiques suivantes sont possibles dans le traitement des varices oesophagiennes et de l’hémorragie (Tableaux 8 et 9). Bien qu’elles soient efficaces pour stopper l’hémorragie, aucune de ces mesures, excepté la thérapie endoscopique, n’a démontré pouvoir réduire la mortalité.
Tableau 8 – Thérapie pharmacologique

- Un traitement par médicaments vasoconstricteurs peut s’avérer sûr et efficace dans le cas où un traitement endoscopique n’est pas rapidement à disposition et est associé avec moins d’effets défavorables qu’une sclérothérapie d’urgence.6
Tableau 9 – Traitement endoscopique

- La sclérothérapie endoscopique (EVS) et la ligature des varices (EVL) sont efficaces pour stopper l’hémorragie chez jusqu’à 90% des patients. La ligature des varices est plus efficace que la sclérothérapie avec un meilleur contrôle de l’hémorragie, un taux moins élevé de resaignement et moins d’effets secondaires mais sans pour autant de différence dans le taux de mortalité.7, 8 Cependant la ligature endoscopique peut se révéler plus difficile à réaliser que la sclérothérapie chez les patients qui ont des épisodes hémorragiques aigus sévères.
- Un shunt intrahépatique portosystémique par voie transjugulaire (TIPS) est une bonne alternative là où ont échoué le traitement endoscopique et la pharmacothérapie.
- L’utilisation d’un ballon de tamponnement oesophagien (Sengstaken et Blakemore, Linton) devient moins fréquente en raison d’un risque élevé de récidive hémorragique après la déflation et d’un risque de complications graves. Cependant, dans la plupart des cas, elle est efficace pour arrêter l’hémorragie au moins temporairement et peut être utilisée dans les régions du monde où l’endoscopie et le TIPS ne sont pas facilement réalisables. Cela peut aider à stabiliser le patient en vue de gagner du temps et de pratiquer ultérieurement une endoscopie ou un TIPS.
- Le traitement combinant l’endoscopie et la pharmacologie a été démontré plus efficace pour maîtriser l’hémorragie aiguë qu’un traitement endoscopique seul.9
3.1 Pratique clinique
Les figures suivantes montrent l’approche à adopter chez les patients avec une cirrhose à différents stades de varices et d’hémorragie.
Figure 2 - Patients avec une cirrhose mais sans varices.
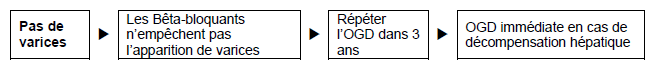
OGD = oesogastroduodénoscopie
Figure 3 - Patients avec cirrhose et petites varices, mais sans hémorragie

*Comme beaucoup de patients ne répondent pas au traitement par Bêta-bloquants ou à une prophylaxie des saignements, il est recommandé de répéter l’OGD après deux ans (comme pour ceux qui ne reçoivent pas de Bêta bloquants).
Figure 4 - Patients avec cirrhose et varices moyennes ou importantes, mais sans hémorragie.
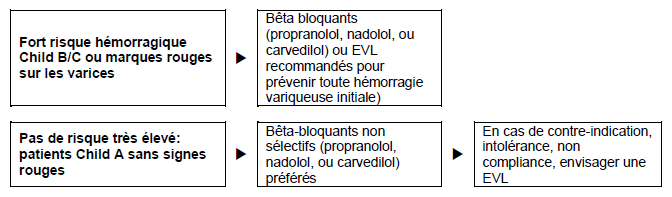
EVL = ligature endoscopique des varices
- Commencer les Bêta-bloquants non cardiosélectifs (propranolol, nadolol, ou carvedilol), à faible dose; si nécessaire augmenter la dose étape par étape jusqu’à ce que le rythme cardiaque au repos soit réduit de 25%, mais sans descendre en dessous de 55 battements par minute.
- En comparaison avec les Bêta-bloquants, la ligature endoscopique des varices réduit les épisodes hémorragiques et les effets secondaires sévères de manière significative, mais n’influence pas le taux de mortalité.
Figure 5 – Patients avec cirrhose et hémorragie variqueuse aiguë.

OGD, oesogastroduodénoscopie; EVL, ligature de varices par endoscopie; TIPS, shunt intrahéplatique portosystémique par voie transjugulaire.
La terlipressine est disponible dans la plupart des pays européens, en Inde, en Australie, dans les Emirats Arabes Unis mais pas aux Etats-Unis et au Canada.
- Une hémorragie variqueuse aiguë est souvent associée à une infection bactérienne due au passage de bactéries d’origine digestive à travers la barrière de la muqueuse intestinale (translocation) et à des troubles de la motilité. Il a été montré qu’un traitement antibiotique prophylactique réduit les infections bactériennes, la récidive de l’hémorragie12 et augmente le taux de survie13.
- Dans les saignements variqueux aigus ou massifs, l’intubation trachéale peut être extrêmement utile pour éviter une aspiration bronchique de sang.
- Chez les patients avec hémorragie variqueuse au niveau du fundus gastrique, une obturation variqueuse endoscopique avec des tissus adhésifs (tels que cyanoacrylate) sera préférée, le second choix étant la ligature par voie endoscopique (EVL).
- Le TIPS devrait être envisagé dans les saignements variqueux non contrôlables du fundus ou dans les récidives après un traitement combiné endoscopique et pharmacologique.
- La sclérothérapie en urgence n’est pas meilleure que le traitement pharmacologique pour le saignement variqueux aigu dans la cirrhose.
- La terlipressine permet de réduire le taux d’échec des tentatives de maîtriser le saignement ainsi que la mortalité,14 et devrait représenter le traitement pharmacologique de premier choix si à disposition. Si la terlipressine n’est pas à disposition, la somatostatine, l’octréotide et le vapréotide pourraient être utilisés.
- Il ne semble pas que traiter le saignement oesophagien avec des analogues de la somatostatine diminue les décès, mais cela peut diminuer le besoin en transfusions sanguines.
Figure 6 – Patients avec cirrhose qui ont récupéré d’une hémorragie variqueuse aiguë.
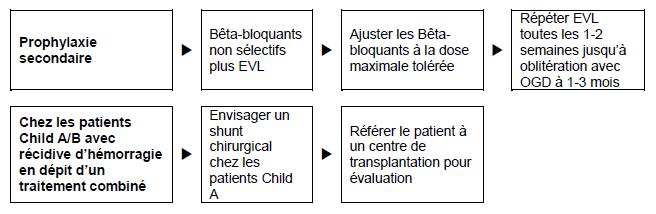
EVL = ligature de varices par endoscopie
OGD = oesogastroduodénoscopie
- Contrôle endoscopique à long terme et ligatures (EVL) ou sclérothérapie des varices récidivantes tous les 3–6 mois (dans beaucoup d’endroits dans les pays en voie de développement seule la sclérothérapie est à disposition). Si la ligature par voie endoscopique n’est pas possible ou est contre-indiquée, administrer des Bêta- bloquants non cardiosélectifs (propranolol, nadolol, ou carvedilol) en commençant par une faible dose et en augmentant si nécessaire la dose étape par étape jusqu’à ce que le rythme cardiaque au repos soit réduit de 25%, mais sans descendre en dessous de 55 battements par minute.
- Chez les patients plus jeunes, avec cirrhose moins avancée (Child–Pugh A), l’adjonction d’isosorbide 5-mononitrate (en commençant par 2 × 20 mg par jour et augmentant à 2 × 40 mg par jour) peut être envisagée en cas d’échec de la sclérothérapie ou de la pharmacothérapie. Le TIPS pourrait être envisagé, surtout chez les candidats à une greffe du foie. Dans des cas précis (patients avec une fonction hépatique bien préservée, maladie hépatique stabilisée), une anastomose porto-cave par interposition d’un greffon en H calibré ou un shunt splénorénal distal (shunt de Warren) peuvent être considérés.
- Les shunts portosystémiques sont associés avec des taux plus faibles de récidives hémorragiques des varices en comparaison avec une sclérothérapie/ligature, mais ils augmentent l’incidence d’encéphalopathie hépatique15
- La greffe du foie doit toujours être envisage si le patient a un score Child–Pugh grades B ou C.
Recommandations pour le traitement médical de première intention des patients cirrhotiques à chaque étape de l’histoire naturelle des varices (Fig. 7)
Figure 7 – Recommandations pour le traitement de première intention.

EVL, ligature endoscopique des varices; ISMN, isosorbide 5-mononitrate.
3.2 Algorithme de traitement
Un algorithme est un ensemble hiérarchisé de techniques diagnostiques ou thérapeutiques pour la même maladie, avec classement selon les ressources disponibles.
Comme souligné précédemment, plusieurs options thérapeutiques sont possibles dans la plupart des situations cliniques impliquant une hémorragie variqueuse aiguë, aussi bien que dans la prophylaxie secondaire ou primaire qui la concerne. Le traitement optimal sur le plan individuel dépend beaucoup de la disponibilité locale de ces méthodes et techniques. Cela peut évidemment beaucoup varier d’une région du monde à l’autre.
Si l’endoscopie n’est pas facilement réalisable, on devra s’orienter vers la pharmacothérapie pour toute suspicion de saignement variqueux — par exemple chez les patients avec hématémèse et signes de cirrhose. De même la thérapie pharmacologique pourrait être administrée dans des circonstances telles que la prophylaxie primaire chez un patient cirrhotique avec signes d’hypertension portale (splénomégalie, thrombocytopénie) et/ou altération de la fonction hépatique ou dans le cas de prophylaxie secondaire chez un patient cirrhotique avec anamnèse de saignement de l’appareil digestif supérieur.
Si la pharmacothérapie non plus n’est pas disponible et en cas de suspicion de saignement variqueux, on devra s’orienter vers des mesures générales de réanimation et transporter le patient dès que possible vers une institution où les moyens nécessaires de diagnostic et de traitement seront disponibles ; la tamponnade par ballonnet pourrait se révéler extrêmement utile dans une telle situation.
Figure 8 – Algorithme pour le traitement des hémorragies variqueuses aiguës de l’oesophage.
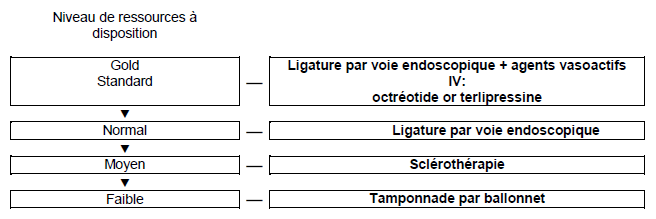
Note: La combinaison de la ligature et de la sclérothérapie n’est d’ordinaire pas utilisée sauf quand le saignement est trop important pour que l’on puisse identifier le vaisseau à ligaturer. Dans de tels cas, la sclérothérapie peut être faite pour contrôler le saignement et nettoyer le champ suffisamment pour pouvoir faire la ligature ensuite.
Attention: De nombreuses maladies peuvent causer des varices oesophagiennes. Il y a aussi de nombreuses options thérapeutiques, selon la disponibilité des ressources. Pour une approche en fonction des ressources en Afrique par exemple, on pourra consulter Fedail (2002).
3.3 Un exemple en Afrique — varices oesophagiennes et schistosomiase
Tableau 10 – Traitement des varices oesophagiennes causées par schistosomiase

Note: Le traitement avec des médicaments vaso-actifs n’est pas réaliste dans la plupart des pays en voie de développement. Au Soudan, par exemple, 1 mg de terlipressine (Glypressine) coûte l’équivalent de 25% du salaire d’un médecin de famille ou un an de salaire d’un fonctionnaire du gouvernement.





















